Nội dung toàn văn Quyết định 3154/QĐ-BYT 2014 Hướng dẫn quy trình kỹ thuật Nội khoa chuyên ngành Thần Kinh
|
BỘ Y TẾ |
CỘNG HÒA XÃ HỘI CHỦ
NGHĨA VIỆT NAM |
|
Số: 3154/QĐ-BYT |
Hà Nội, ngày 21 tháng 8 năm 2014 |
QUYẾT ĐỊNH
VỀ VIỆC BAN HÀNH TÀI LIỆU “HƯỚNG DẪN QUY TRÌNH KỸ THUẬT NỘI KHOA, CHUYÊN NGÀNH THẦN KINH”
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Luật khám bệnh, chữa bệnh năm 2009;
Căn cứ Nghị định số 63/2012/NĐ-CP ngày 31/8/2012 của Chính Phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Xét Biên bản họp của Hội đồng nghiệm thu Hướng dẫn Quy trình kỹ thuật khám bệnh, chữa bệnh Nội khoa, chuyên ngành Thần kinh của Bộ Y tế,
Theo đề nghị của Cục trưởng Cục Quản lý Khám, chữa bệnh,
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này tài liệu “Hướng dẫn quy trình kỹ thuật Nội khoa, chuyên ngành Thần kinh”, gồm 39 quy trình kỹ thuật.
Điều 2. Tài liệu “Hướng dẫn quy trình kỹ thuật Nội khoa, chuyên ngành Thần kinh” ban hành kèm theo Quyết định này được áp dụng tại các cơ sở khám bệnh, chữa bệnh.
Căn cứ vào tài liệu hướng dẫn này và điều kiện cụ thể của đơn vị, Giám đốc cơ sở khám bệnh, chữa bệnh xây dựng và ban hành tài liệu Hướng dẫn quy trình kỹ thuật Nội khoa, chuyên ngành Thần kinh phù hợp để thực hiện tại đơn vị.
Điều 3. Quyết định này có hiệu lực kể từ ngày ký ban hành.
Điều 4. Các ông, bà: Chánh Văn phòng Bộ, Cục trưởng Cục Quản lý Khám, chữa bệnh, Chánh Thanh tra Bộ, Cục trưởng và Vụ trưởng các Cục, Vụ thuộc Bộ Y tế, Giám đốc các bệnh viện trực thuộc Bộ Y tế, Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc trung ương, Thủ trưởng Y tế các Bộ, Ngành và Thủ trưởng các đơn vị có liên quan chịu trách nhiệm thi hành Quyết định này./.
|
Nơi nhận: |
KT. BỘ TRƯỞNG |
DANH SÁCH
HƯỚNG DẪN QUY TRÌNH KỸ THUẬT NỘI KHOA, CHUYÊN
NGÀNH THẦN KINH
(Ban
hành kèm theo Quyết định số:3154/QĐ-BYT ngày 21 tháng 8 năm 2014 của Bộ trưởng
Bộ Y tế)
|
TT |
TÊN QUY TRÌNH KỸ THUẬT |
|
1. |
Chăm sóc mắt ở người bệnh liệt VII ngoại biên (một lần) |
|
2. |
Chọc dò dịch não tủy |
|
3. |
Điều trị chứng vẹo cổ (Spasmodic Torticollis) bằng tiêm Botulinum Toxin A (Dysport, Botox…) |
|
4. |
Điều trị chứng co thắt nửa mặt bằng tiêm Botulinum Toxin A (Dysport, Botox,…) |
|
5. |
Điều trị chứng co cứng gấp bàn chân (Plantarflexion Spasm) sau tai biến mạch máu não bằng tiêm Botulinum Toxin A |
|
6. |
Điều trị chứng co cứng chi trên sau tai biến mạch máu não bằng kỹ thuật tiêm Botulinum Toxin A |
|
7. |
Điều trị chứng giật cơ mí mắt bằng kỹ thuật tiêm Botulinum Toxin A (Dysport, Botox…) |
|
8. |
Điều trị chứng co cứng cơ bàn tay khi viết (writer’s cramp) týp 1 bằng kỹ thuật tiêm Botulinum Toxin A |
|
9. |
Điều trị chứng co cứng cơ bàn tay khi viết (writer’s cramp) týp 2 bằng tiêm Botulinum Toxin A |
|
10. |
Điều trị trạng thái động kinh |
|
11. |
Ghi điện não thường quy |
|
12. |
Ghi điện não giấc ngủ |
|
13. |
Ghi điện não video |
|
14. |
Ghi điện cơ cấp cứu |
|
15. |
Ghi điện cơ bằng điện cực kim |
|
16. |
Ghi điện cơ điện thế kích thích thị giác, thính giác |
|
17. |
Ghi điện cơ điện thế kích thích cảm giác thân thể |
|
18. |
Test chẩn đoán nhược cơ bằng điện sinh lý |
|
19. |
Ghi điện cơ đo tốc độ dẫn truyền vận động và cảm giác của dây thần kinh ngoại biên chi trên |
|
20. |
Ghi điện cơ đo tốc độ dẫn truyền vận động và cảm giác của dây thần kinh ngoại biên chi dưới |
|
21. |
Đo tốc độ phản xạ Hoffmann và sóng F của thần kinh ngoại vi bằng điện cơ |
|
22. |
Gội đầu cho người bệnh trong các bệnh thần kinh tại giường |
|
23. |
Hút đờm hầu họng |
|
24. |
Lấy máu tĩnh mạch bẹn |
|
25. |
Nghiệm pháp đánh giá rối loạn nuốt tại giường cho người bệnh tai biến mạch máu não |
|
26. |
Nuôi dưỡng người bệnh liên tục bằng máy, truyền thức ăn qua thực quản, dạ dày |
|
27. |
Phản xạ nhắm mắt và đo tốc độ dẫn truyền vận động của dây thần kinh VII ngoại biên |
|
28. |
Siêu âm Doppler xuyên sọ |
|
29. |
Siêu âm Doppler xuyên sọ cấp cứu tại giường |
|
30. |
Siêu âm Doppler xuyên sọ có giá đỡ tại giường theo dõi 24/24 giờ |
|
31. |
Soi đáy mắt cấp cứu tại giường |
|
32. |
Tắm cho người bệnh trong các bệnh thần kinh tại giường |
|
33. |
Test chẩn đoán nhược cơ bằng thuốc |
|
34. |
Test chẩn đoán chết não bằng điện não đồ |
|
35. |
Điều trị đau rễ thần kinh thắt lưng- cùng bằng tiêm ngoài màng cứng |
|
36. |
Thay băng các vết loét hoại tử rộng sau tai biến mạch máu não |
|
37. |
Theo dõi SpO2 liên tục tại giường |
|
38. |
Vệ sinh răng miệng người bệnh thần kinh tại giường |
|
39. |
Xoa bóp phòng chống loét trong các bệnh thần kinh (một ngày) |
(Tổng số 39 quy trình kỹ thuật)
CHĂM SÓC MẮT Ở NGƯỜI BỆNH LIỆT VII NGOẠI BIÊN (1 LẦN)
I. ĐẠI CƯƠNG
- Liệt VII ngoại biên là bệnh lý thần kinh thường gặp, nguyên nhân có thể:
+ Do virus, do lạnh, u nền sọ, u cầu não, u góc cầu tiểu não.
+ Do chấn thương: đụng dập, rạn, nứt xương đá.
+ Do viêm nhiễm: viêm màng não, lao màng não, viêm xương đá, viêm tai cấp hoặc mạn tính, viêm đa rễ dây thần kinh, viêm tủy lan lên, tổn thương thân não.
- Dấu hiệu lâm sàng bao gồm:
+ Mắt nhắm không kín bên liệt (dấu hiệu Charles Bell)
|
+ Mất hoặc mờ nếp nhăn trán bên liệt + Nhân trung lệch về bên lành + Mờ rãnh mũi, má bên liệt + Mép bên tổn thương xệ xuống + Không chúm miệng thổi hơi được + Nhe răng miệng lệch về bên lành + Mất phản xạ mũi - mi bên liệt + Có thể có rối loạn vị giác ở 2/3 trước lưỡi |
|
- Chăm sóc người bệnh để dự phòng và tránh các các biến chứng có thể: loét giác mạc, di chứng co thắt cơ mặt.
- Hầu hết người bệnh hồi phục trong vòng 3 - 5 tuần. Việc chăm sóc mắt cho người bệnh là hết sức quan trọng đối với điều dưỡng.
II. CHỈ ĐỊNH
- Liệt VII ngoại biên 1 bên hoặc 2 bên
- Các trường hợp tổn thương mắt khác có liên quan
III. CHỐNG CHỈ ĐỊNH
Không có chống chỉ định
IV. CHUẨN BỊ
1. Người thực hiện: 01 điều dưỡng
2. Phương tiện, dụng cụ, thuốc
2.1. Dụng cụ vô khuẩn
- Gói chăm sóc (1 khay hạt đậu, 1 bát kền, gạc củ ấu, kìm Kocher, kẹp phẫu tích).
- Gạc miếng (dùng để băng mắt), bông cầu.
2.2. Dụng cụ khác
- Khay chữ nhật, băng dính, kéo
- Khăn bông nhỏ
- Găng tay
- Túi nilon đựng gạc bẩn
2.3. Thuốc và các dung dịch
- Thuốc tra (nhỏ) mắt theo chỉ định
- Dung dịch Natriclorua 0,9%
- Dung dịch sát khuẩn tay nhanh
3. Người bệnh
- Điều dưỡng: thăm hỏi người bệnh, giới thiệu tên, chức danh của mình.
- Thông báo, giải thích cho người bệnh hoặc người nhà biết về kỹ thuật sắp làm.
4. Hồ sơ bệnh án: có kèm theo phiếu theo dõi và chăm sóc người bệnh
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ
2. Kiểm tra người bệnh
- Đối chiếu với hồ sơ bệnh án
- Kiểm tra mạch, nhiệt độ, huyết áp
- Nhận định tình trạng mắt của người bệnh
3. Thực hiện kỹ thuật
3.1. Điều dưỡng rửa tay, đội mũ, đeo khẩu trang.
3.2. Mang dụng cụ đến bên giường người bệnh.
3.3. Đặt người bệnh nằm ngửa, đầu cao 30o.
3.4. Điều dưỡng sát khuẩn tay, mở gói dụng cụ, rót nước muối ra bát kền, đi găng.
3.5. Dùng kẹp cặp bông cầu nhúng nước muối sinh lý vệ sinh mắt cho người bệnh, thấm khô bằng gạc củ ấu.
3.6. Dùng khăn bông lau mặt cho người bệnh.
3.7. Tra thuốc mắt cho người bệnh theo chỉ định.
3.8. Dùng gạc miếng che mắt cho người bệnh rồi băng lại.
3.9. Đặt người bệnh về tư thế thoải mái.
Hướng dẫn người bệnh dùng ngón tay sạch để nhắm, mở mắt hàng ngày.
3.10. Thu dọn dụng cụ, tháo bỏ găng tay, rửa tay.
3.11. Ghi phiếu theo dõi và chăm sóc: ngày giờ chăm sóc, tình trạng mắt của người bệnh, các dung dịch đã dùng, tên điều dưỡng chăm sóc.
VI. THEO DÕI
- Theo dõi tình trạng mắt, diễn biến của người bệnh thường xuyên sau mỗi lần chăm sóc mắt và tra thuốc mắt.
- Tình trạng loét giác mạc hoặc giảm thị lực do khô mắt.
Lưu ý: Khuyên người bệnh:
- Yên tâm điều trị, nên nghỉ ngơi và ăn uống đủ chất, chú ý sinh tố, trái cây.
- Để tránh khô mắt nên:
+ Sử dụng nước mắt nhân tạo vào ban ngày và tra thuốc mỡ vào ban đêm.
+ Tránh ngồi gần cửa sổ hoặc nằm phòng có điều hòa nhiệt độ.
- Đeo kính bảo vệ mắt thường xuyên.
- Tránh nơi có nhiều bụi bẩn.
TÀI LIỆU THAM KHẢO
1. Bộ môn nội trường đại học y Hà Nội (1993). Nội khoa cơ sở. Triệu chứng học thần kinh, nhà xuất bản y học, 76-96
2. Nguyễn văn Huy (2005). Giải phẫu học. Các dây thần kinh sọ, 357-370.
3. Rebecca M. McCaskey RN,C; Med/Margaret E. Barnes RN, MSN (2004). “Eye, Ear, and Nose Care”. Nursing Procedures, 4th Edition, p 694 - 697.
4. “Professional Nursing Skills”. Fundamentals of nursing: concepts, process, and practice, p 418 - 419. Jul 1, 1999.
5. John YS Kim, MD “ Facial Nerve Paralysis”. eMedicine World Medical Library - Medscape.2012
CHỌC DÒ DỊCH NÃO TỦY
I. ĐẠI CƯƠNG
Dịch não tủy được tiết ra từ các đám rối mạch mạc ở các não thất và từ khoang ngoài tế bào của hệ thần kinh trung ương. Dịch não tủy lưu thông từ hai não thất bên qua lỗ Monro sang não thất III, theo kênh Sylvius đến não thất IV, qua lỗ Luschka tới khoang dưới nhện ở sàn não, qua lỗ Magendie đến bể chứa ở tiểu não và tủy sống. Từ các bể đáy dịch não tủy được hấp thụ qua các hạt Paccioni vào các xoang tĩnh mạch.
Người lớn bình thường có khoảng 150 - 180 ml dịch não tủy.
Dịch não tủy có ba chức năng chính:
- Bảo vệ hệ thần kinh trung ương trước các sang chấn cơ học.
- Đảm bảo sự tuần hoàn của các dịch thần kinh, các hormon, các kháng thể và các bạch cầu.
- Tham gia điều chỉnh độ pH và cân bằng điện giải của hệ thần kinh trung ương. Khi hệ thần kinh trung ương bị tổn thương dịch não tủy sẽ có những thay đổi tương ứng, xét nghiệm dịch não tủy để phát hiện những thay đổi đó.
II. CHỈ ĐỊNH
1. Trong chẩn đoán các bệnh thần kinh:
- Viêm màng não, viêm não, viêm tủy, viêm não-tủy, viêm đa rễ thần kinh, xơ cứng rải rác…
- Hội chứng ép tủy, hội chứng tăng áp lực nội sọ lành tính
- Nghi ngờ chảy máu dưới nhện có kết quả chụp cắt lớp vi tính bình thường
- Các tình trạng bệnh lý thần kinh chưa các định nguyên nhân: co giật, trạng thái động kinh, rối loạn ý thức…
2. Trong điều trị (đưa thuốc vào khoang dưới nhện tủy sống):
- Các thuốc gây tê cục bộ phục vụ mục đích phẫu thuật.
- Các thuốc kháng sinh, các thuốc chống ung thư, corticoid …để điều trị các bệnh của hệ thần kinh trung ương hoặc các bệnh dây-rễ thần kinh.
3. Theo dõi kết quả điều trị (trong các bệnh viêm màng não, nấm…).
4. Trong thủ thuật chụp tủy, chụp bao rễ thần kinh có bơm thuốc cản quang.
III. CHỐNG CHỈ ĐỊNH
- Tăng áp lực trong sọ
- Nhiễm khuẩn da hoặc mô mềm vùng chọc kim lấy dịch não tủy
- Nguy cơ chảy máu: bệnh lý của máu dễ gây chảy máu, đang dùng thuốc chống đông …
- Tình trạng bệnh nặng hoặc đã có chẩn đoán xác định qua chụp cắt lớp vi tính, chụp cộng hưởng từ… như u não, chảy máu não …
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sĩ và hai điều dưỡng.
2. Phương tiện, dụng cụ, thuốc
2.1. Phương tiện, dụng cụ
- Buồng tiêm vô khuẩn, giường thủ thuật, ghế cho thủ thuật viên
- Săng có lỗ, gạc, bông cồn, găng tay, kim chuyên dùng, các ống nghiệm đựng dịch não tủy...).
2.2. Thuốc: thuốc chống sốc và gây tê
3. Người bệnh
- Cho người bệnh soi đáy mắt, ghi điện tim, xét nghiệm máu đông, máu chảy, thử phản ứng thuốc gây tê.
- Chuẩn bị tư tưởng (giải thích mục đích thủ thuật, động viên).
- Tư thế người bệnh nằm nghiêng, lưng quay ra sát thành giường, co hai đầu gối sát bụng, cẳng chân sát đùi, hai tay ôm đầu gối, đầu gấp vào ngực, lưng cong tối đa (có nhân viên giữ khi người bệnh không phối hợp).
4. Hồ sơ bệnh án
Ghi nhận xét tình trạng người bệnh và chỉ định chọc dịch não tủy
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ
2. Kiểm tra người bệnh
3. Thực hiện kỹ thuật
3.1. Xác định vị trí và đường chọc
- Vị trí: thường chọc qua các khe gian đốt sống L3 - L4, L4 - L5, L5 - S1
- Đường chọc thường được chọn là đường giữa (đường nối các mỏm gai). Trong trường hợp không thể sử dụng được đường giữa (các trường hợp người bệnh bị thoái hóa cột sống nặng nề hoặc người bệnh không thể nằm co được...) có thể chọc theo đường bên.
3.2. Sát trùng
- Bộc lộ vùng thắt lưng, sát trùng rộng vùng chọc kim, lần đầu bằng cồn iod, sau đó sát trùng lại bằng cồn trắng 2 lần.
- Phủ săng có lỗ, để hở vùng chọc. Người làm thủ thuật ngồi phía sau lưng người bệnh, tay thuận cùng chiều với chân người bệnh.
3.3. Gây tê
Gây tê điểm chọc kim (điểm giữa các khoang gian đốt kể trên) theo 2 thì: thì đầu gây tê trong da, sau đó gây tê theo đường chọc kim, có thể bơm thuốc liên tục trong khi đưa kim gây tê vào và khi rút kim ra.
3.4. Tiến hành chọc dò
Dùng kim chuyên dụng thực hiện thao tác chọc dò dịch não tủy. Thao tác chọc được tiến hành theo 2 thì:
- Thì qua da: Đặt chuôi kim trong lòng bàn tay phải, ngón cái và ngón trỏ giữ chặt thân kim, mặt vát của kim hướng lên trên song song với trục cột sống, mu bàn tay phải tựa trên da lưng người bệnh để giữ mức chọc kim cho chuẩn. Tay trái xác định lại mốc chọc kim và căng da lưng lúc chọc kim qua da. Để kim vuông góc với mặt da và chọc nhanh qua da.
- Thì đưa kim vào khoang dưới nhện: Hướng mũi kim chếch về phía đầu người bệnh khoảng 15o, đẩy kim thấy rất dễ dàng (do tổ chức lỏng lẻo), chỉ gặp một sức cản rất nhỏ khi chọc qua dây chằng liên gai sau, trong một số trường hợp, nhất là ở người già dây chằng này bị xơ hóa có thể nhầm với dây chằng vàng. Khi chọc kim qua dây chằng vàng cảm nhận một sức cản lại, tiếp tục từ từ đẩy kim khi chọc qua màng cứng cảm nhận một sức cản lại thì dừng lại.
Khi đầu kim đã nằm trong khoang dưới nhện thì rút từ từ thông nòng của kim, dịch não tủy sẽ chảy thành giọt, tiến hành lấy dịch não tủy làm xét nghiệm.
Sau khi lấy dịch não tủy xong đóng nòng kim lại và rút kim ra, băng vô khuẩn chỗ chọc kim. Cho người bệnh nằm tại giường, đầu không gối cao khoảng 3-4 giờ.
Ghi nhận xét vào bệnh án vị trí chọc dịch, màu sắc và tốc độ chảy của dịch não tủy, tai biến trong quá trình chọc và xử trí
VI. TAI BIẾN VÀ XỬ TRÍ
1. Đau đầu sau chọc dò dịch não tủy: thường mất đi trong vòng hai đến tám ngày có thể kèm chóng mặt, ù tai, buồn nôn, nôn… do áp lực giảm vì lấy nhiều hoặc bị dò qua lỗ chọc kim, do đi lại sớm.
Xử trí: dùng thuốc giảm đau
2. Đau lưng do kim to, chạm xương, chạm rễ thần kinh.
Xử trí: dùng thuốc giảm đau
3. Tụt kẹt não: gây nguy hiểm đến tính mạng người bệnh, đặc biệt ở người bệnh có hội chứng tăng áp lực nội sọ.
Xử trí: Chống phù não, hỗ trợ hô hấp, tuần hoàn
4. Nhiễm khuẩn (áp xe vị trí chọc, viêm màng não mủ...).
Xử trí: kháng sinh, kháng viêm
5. Chảy máu (gây ổ máu tụ ngoài màng cứng hoặc chảy máu dưới nhện)...
Xử trí: như trong bệnh lý chảy máu não
Tai biến thường gặp là đau đầu, đau lưng. Các tai biến khác hiếm gặp vì đã loại trừ các người bệnh có nguy cơ tai biến (nêu trong phần chống chỉ định).
TÀI LIỆU THAM KHẢO
1. Lê Quang Cường (2010), Triệu chứng học thần kinh, dịch não 0, Nhà xuất bản y học. 192 - 201.
2. Gorelick PB, Biller J (1986), Lumbar puncture.Technique, indications, and complications. Postgrad Med; 79:257.
3. Sempere, AP; Berenguer-Ruiz, L; Lezcano-Rodas, M; Mira-Berenguer, F; Waez, M (2007 Oct 1-15). “[Lumbar puncture: its indications, contraindications, complications and technique]”. Revista de neurologia 45 (7): 433–6. PMID 17918111.
ĐIỀU TRỊ CHỨNG VẸO CỔ BẰNG TIÊM BOTULINUM TOXIN A (DYSPORT, BOTOX…)
I. ĐỊNH NGHĨA
Chứng vẹo cổ co thắt là một bệnh loạn trương lực cơ ở một số cơ cổ, các cơ này tăng trương lực, co kéo dẫn đến các tư thế bất thường của đầu.
Tiêm Botulinum toxin A đã được chứng minh có hiệu quả làm giảm co cứng cơ, giảm các tư thế bất thường của đầu cổ và làm hết đau trong các trường hợp vẹo cổ co thắt.
II. CHỈ ĐỊNH
- Điều trị chứng vẹo cổ co thắt.
III. CHỐNG CHỈ ĐỊNH
- Dị ứng với các thành phần của thuốc.
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sĩ và một điều dưỡng.
2. Phương tiện, dụng cụ, thuốc
2.1. Phương tiện, dụng cụ
- Bơm tiêm 5ml kèm kim x 1 cái.
- Bơm tiêm 1ml kèm kim 1 cái.
- Bộ dụng cụ sát trùng: bông, cồn, găng tay vô khuẩn.
2.2. Thuốc
- Thuốc: Disport 500 đv x 1 lọ.
- Nước muối sinh lý 9 ‰ x 1 chai 100ml.
3. Người bệnh
Giải thích kỹ cho người bệnh về mục tiêu và cách tiến hành quy trình kỹ thuật.
4. Hồ sơ bệnh án: ghi chép hồ sơ bệnh án với các trường hợp người bệnh nội trú. Ghi sổ thủ thuật và sổ y bạ với người bệnh ngoại trú.
V. CÁC BƯỚC TIẾN HÀNH
1. Chọn các cơ để tiêm
- Chứng vẹo cổ thường gặp nhất là vẹo cổ xoay. Các cơ liên quan chính trong trường hợp này là cơ ức đòn chũm (Sternocleidomastoideus) đối bên và cơ gối đầu (Splenius capitis) cùng bên.
- Chứng vẹo cổ bên: Các cơ liên quan chính trong trường hợp này là cơ ức đòn chũm (Sternocleidomastoideus), cơ gối đầu (Splenius capitis) và cơ thang (Trapezius) cùng bên.
- Vẹo cổ ra sau: Cơ gối đầu (Splenius capitis) và cơ thang (Trapezius) hai bên.
- Vẹo cổ ra trước: cơ ức đòn chũm trái và phải (Sternocleidomastoideus); các cơ bậc thang (Scalenus).
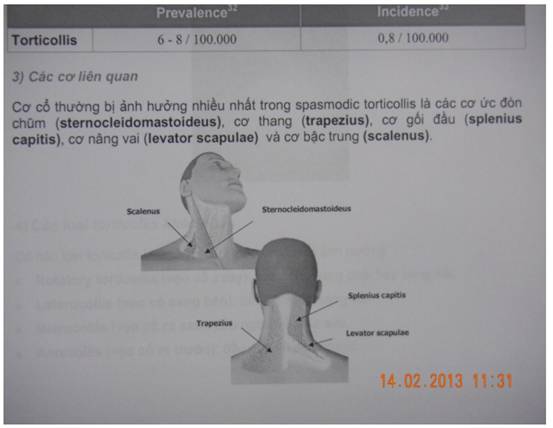
2. Chuẩn bị người bệnh
Đặt người bệnh ở tư thế nằm. Sát trùng da ở vị trí các cơ cần tiêm.
3. Pha thuốc
Độ pha loãng: Pha 2,5ml nước muối sinh lý 9 ‰ vào lọ Disport 500 đv.
4. Liều lượng thuốc và cách tiêm
* Đường tiêm: Tiêm vào cơ.
* Liều lượng được phân bố cho các cơ và các thể vẹo cổ như sau:
|
Loại vẹo cổ |
Liều cho mỗi cơ (đv) |
|
|
Vẹo cổ xoay |
Cơ gối đâu (Splenius capitis) cùng bên |
350 |
|
Cơ ức đòn chũm (Sternocleidomastoideus) đối bên |
150 |
|
|
Vẹo cổ ra sau |
Cơ gối đâu (Splenius capitis) bên phải |
250 |
|
Cơ gối đâu (Splenius capitis) bên trái |
250 |
|
|
Vẹo cổ bên |
Cơ ức đòn chũm (Sternocleidomastoideus) cùng bên |
150 |
|
Cơ gối đâu (Splenius capitis) cùng bên |
350 |
|
VI. THEO DÕI
- Kiểm tra vết tiêm nếu chảy máu cần ép bằng bông vô khuẩn.
- Theo dõi chung: mạch, huyết áp.
- Theo dõi các biểu hiện dị ứng, sốc phản vệ.
VII. TAI BIẾN VÀ XỬ TRÍ
Nói khàn và khó nuốt là biến chứng hay gặp.
Thông thường tự ổn định sau khoảng 1 tuần. Một vài trường hợp nặng phải đặt ống thông dạ dày trong vài ngày.
TÀI LIỆU THAM KHẢO
1. Reine Benecke, Karen Frei and Cynthia L. Comella (2009): Treatment of cervical dystonia.. Manual of Botilinum Toxin therapy. Cambrige Medicine, 29 - 41.
2. Anderson T.J, Rivest J, Stell R (1992): Botilinum toxin treatment of spasmodic torticolis. JR soc Med 85, 524 - 529.
3. Francisco G.E (2004): Botilinum Toxin - dosing and dilution. Am J Phys Med Rehabil. 83, 530 - 537.
ĐIỀU TRỊ CHỨNG CO THẮT NỬA MẶT BẰNG TIÊM BOTULINUM TOXIN A (DYSPORT, BOTOX…)
I. ĐỊNH NGHĨA
Co thắt nửa mặt (Hemifacial spasm) là hội chứng loạn trương lực các cơ ở một nửa mặt. Biểu hiện bằng co cứng các cơ kèm theo giật tự phát của rất nhiều cơ ở một bên mặt làm người bệnh khó mở mắt một bên và vẻ mặt nhăn nhó. Trường hợp nặng có thể dẫn đến mù chức năng. Tiêm Botulinum toxin A tại chỗ là phương pháp điều trị đã được chứng minh là có hiệu quả.
II. CHỈ ĐỊNH
Điều trị chứng co thắt nửa mặt đã ảnh hưởng nhiều đến chức năng nhìn và ảnh hưởng đến chất lượng sống của người bệnh.
III. CHỐNG CHỈ ĐỊNH: Dị ứng với các thành phần của thuốc.
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sĩ và một điều dưỡng.
2. Phương tiện, dụng cụ, thuốc
2.1. Phương tiện, dụng cụ
- Bơm tiêm 5ml kèm kim x 1 cái.
- Bơm tiêm 1ml kèm kim 1 cái.
- Bộ dụng cụ sát trùng: bông, cồn, găng tay vô khuẩn.
2.2. Thuốc
- Thuốc: Disport 500 đv x 1 lọ.
- Nước muối sinh lý 9 ‰ x 1 chai 100ml.
3. Người bệnh
Giải thích kỹ cho người bệnh về mục tiêu và cách tiến hành quy trình kỹ thuật.
4. Hồ sơ bệnh án: ghi chép hồ sơ bệnh án với các trường hợp người bệnh nội trú. Ghi sổ thủ thuật và sổ y bạ với người bệnh ngoại trú.
V. CÁC BƯỚC TIẾN HÀNH
1. Chọn các cơ để tiêm
Co thắt nửa mặt có thể liên quan đến tất cả các cơ được dây thần kinh VII chi phối. Bệnh khởi đầu bằng co thắt các cơ vòng mi (Orbicularis oculi). Sau đó kế tiếp ảnh hưởng đến các cơ gò má (Zygomaticus), cơ vòng môi (Orbicularis oris), cơ cằm (Mentalis), các cơ bám da cổ (Platysma).
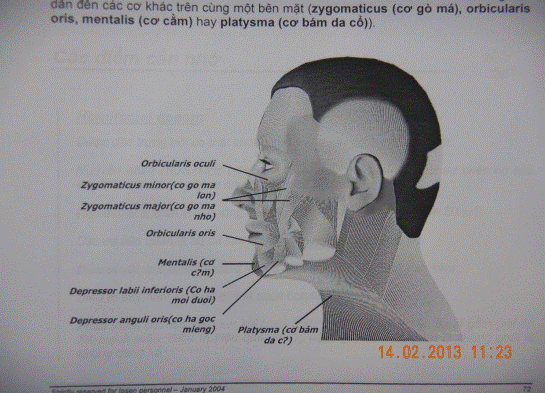
2. Chuẩn bị người bệnh
Đặt người bệnh ở tư thế nằm. Sát trùng da ở vị trí các cơ cần tiêm.
3. Pha thuốc
Độ pha loãng: Pha 2,5ml nước muối sinh lý 9 ‰ vào lọ Disport 500 đv.
4. Liều lượng thuốc và cách tiêm
* Đường tiêm: Tiêm dưới da
* Kỹ thuật tiêm tương tự điều trị giật cơ mí mắt. Liều lượng dùng cho các cơ Orbicularis oculi thấp hơn (20 đv cho mỗi vị trí tiêm ở mi trên và mi dưới). 40 đv còn lại tiêm cho các cơ gò má (Zygomaticus), cơ cằm.
Một số trường hợp nặng cần bổ sung thêm một lượng nhỏ cho cơ vòng môi và cơ bám da cổ.
VI. THEO DÕI
- Kiểm tra vết tiêm nếu chảy máu cần ép bằng bông vô khuẩn.
- Theo dõi chung: Mạch, huyết áp.
- Theo dõi các biểu hiện dị ứng, sốc phản vệ.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Sụp mi: là biến chứng thường gặp và tạm thời, tự khỏi sau vài tuần. Dự phòng: tránh tiêm vào vị trí bám của cơ nâng mi trên.
2. Tụ máu dưới da mí mắt: cũng là biến chứng hay gặp, tự khỏi sau vài ngày. Sau tiêm dùng bông ép nhẹ mi mắt ở vị trí tiêm để không gây chảy máu và tụ máu.
3. Lệch mặt: Mặt người bệnh bị co kéo về bên lành như các trường hợp liệt
Dây VII ngoại biên khác. Thường người bệnh sẽ tự phục hồi sau 2 đến 4 tuần. Dự phòng: giảm liều hợp lý tiêm vào các cơ phần dưới của mặt cho các lần tiêm sau.
TÀI LIỆU THAM KHẢO
1. Karen Frei and Peter Roggenkaemper (2009): Treatment of belpharospasm. Manual of Botilinum Toxin therapy. Cambrige Medicine, 43 - 47.
2. Frei K, Truơng DD & Dressler D(2006): Botilinum toxin therapy of hemifacial spasm. Eur J Neurol. 13 (suppl 1), 30 -35.
3. Francisco G.E (2004): Botilinum Toxin - dosing and dilution. Am J Phys Med Rehabil. 83, 530 - 537.
ĐIỀU TRỊ CHỨNG CO CỨNG GẤP BÀN CHÂN (PLANTAR FLEXION SPASM) SAU TAI BIẾN MẠCH MÁU NÃO BẰNG KỸ THUẬT TIÊM BOTULINUM TOXIN A
I. ĐỊNH NGHĨA
Chứng co cứng gấp bàn chân (Plantar flexion spasm) sau tai biến mạch máu não là một trong các di chứng thường gặp, biểu hiện bằng tăng trương lực quá mức khối cơ sau cẳng chân làm cho bàn chân người bệnh gấp về phía mu chân. Người bệnh phải đi bằng mũi chân.
Hiện tượng co cứng này ảnh hưởng nghiêm trọng đến chức năng chi dưới, người bệnh rất khó đi lại, một số trường hợp có thể gây đau.
Botulinum toxin A đã được chứng minh rất có hiệu quả và an toàn trong điểu trị chứng co cứng gấp bàn chân (Plantar flexion spasm) sau tai biến mạch máu não.
II. CHỈ ĐỊNH
Điều trị chứng co cứng gấp bàn chân (Plantar flexion spasm) sau tai biến mạch máu não.
III. CHỐNG CHỈ ĐỊNH
Dị ứng với các thành phần của thuốc.
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sĩ và một điều dưỡng.
2. Phương tiện, dụng cụ, thuốc
2.1. Phương tiện, dụng cụ
- Bơm tiêm 5ml kèm kim x 1 cái.
- Bơm tiêm 1ml kèm kim 1 cái.
- Bộ dụng cụ sát trùng: bông, cồn, găng tay vô khuẩn.
2.2. Thuốc
- Thuốc: Disport 500 đv x 2 lọ.
- Nước muối sinh lý 9 ‰ x 1 chai 100ml.
3. Người bệnh
Giải thích kỹ cho người bệnh về mục tiêu và cách tiến hành quy trình kỹ thuật.
4. Hồ sơ bệnh án: ghi chép hồ sơ bệnh án với các trường hợp người bệnh nội trú. Ghi sổ thủ thuật và sổ y bạ với người bệnh ngoại trú.
V. CÁC BƯỚC TIẾN HÀNH
1. Chọn các cơ để tiêm
Chủ yếu là các cơ cẳng chân sau, bao gồm:
- Cơ bụng chân trong (Media gastrocnemius).
- Cơ bụng chân ngoài (Lateral gastrocnemius).
- Cơ dép (Soleus).

2. Chuẩn bị người bệnh
Đặt người bệnh ở tư thế nằm. Sát trùng da ở vị trí các cơ cần tiêm.
3. Pha thuốc
Độ pha loãng: Pha 1ml nước muối sinh lý 9 ‰ vào lọ Disport 500 đv.
4. Liều lượng thuốc và cách tiêm
* Liều lượng cho người lớn: Khoảng 1000 đv cho mỗi lần tiêm. Không nên quá 1500 đv/một lần tiêm.
Lượng thuốc tiêm được chia cho 3 cơ nói trên với liều lượng như sau:
|
Các cơ |
Cơ bụng chân trong (Media gastrocnemius) |
Cơ bụng chân ngoài (Lateral gastrocnemius) |
Cơ
dép |
|
Liều lượng cho mỗi cơ |
250 - 1000 |
250 - 1000 |
250 - 1000 |
|
Số điểm tiêm cho mỗi cơ |
3 - 4 |
3 - 4 |
3 - 4 |
VI. THEO DÕI
- Kiểm tra vết tiêm nếu chảy máu cần ép bằng bông vô khuẩn.
- Theo dõi chung: Mạch, huyết áp.
- Theo dõi các biểu hiện dị ứng, sốc phản vệ.
VII. TAI BIẾN VÀ XỬ TRÍ
Có thể gặp tác dụng phụ như nổi mẫn, dị ứng. Sốc phản vệ chưa thấy có báo cáo nào. Điều trị như một trường hợp dị ứng thuốc.
TÀI LIỆU THAM KHẢO
1. Mayank S, Pathak and Allison Brashear (2009): Manual of Botilinum Toxin Therapy. Cambridge Medicine. Pp 108 - 112.
2. Francisco G.E (2004): Botilinum Toxin - dosing and dilution. Am J Phys Med Rehabil. 83, 530 - 537.
3. Parthak M.S, Nguyen H.T, Graham H.K & Moore A.P (2006). Management of spasticity in adults - Pratical application of Botilinum Toxin. Eur J Neurol. 13(suppl 1), 42 - 50.
ĐIỀU TRỊ CHỨNG CO CỨNG CHI TRÊN SAU TAI BIẾN MẠCH MÁU NÃO BẰNG KỸ THUẬT TIÊM BOTULINUM TOXIN A
I. ĐỊNH NGHĨA
Chứng co cứng cơ chi trên sau tai biến mạch máu não là một trong các di chứng thường gặp, biểu hiện bằng tăng trương lực quá mức các cơ gấp ở chi trên làm cho tay người bệnh ở tư thế co cứng gấp. Hiện tượng co cứng này ảnh hưởng nghiêm trọng đến chức năng của tay, một số trường hợp có thể gây đau. Botulinum toxin A đã được chứng minh rất có hiệu quả và an toàn trong điểu trị chứng co cứng chi trên sau tai biến mạch máu não.
II. CHỈ ĐỊNH
Điều trị chứng co cứng gấp chi trên do tai biến mạch máu não.
III. CHỐNG CHỈ ĐỊNH
Dị ứng với các thành phần của thuốc.
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sĩ và một điều dưỡng.
2. Phương tiện, dụng cụ, thuốc
2.1. Phương tiện, dụng cụ
- Bơm tiêm 5ml kèm kim x 1 cái.
- Bơm tiêm 1ml kèm kim 1 cái.
- Bộ dụng cụ sát trùng: bông, cồn, găng tay vô khuẩn.
2.2. Thuốc
- Thuốc: Disport 500 đv x 2 lọ.
- Nước muối sinh lý 9 ‰ x 1 chai 100ml.
3. Người bệnh
Giải thích kỹ cho người bệnh về mục tiêu và cách tiến hành quy trình kỹ thuật.
4. Hồ sơ bệnh án: ghi chép hồ sơ bệnh án với các trường hợp người bệnh nội trú. Ghi sổ thủ thuật và sổ y bạ với người bệnh ngoại trú.
V. CÁC BƯỚC TIẾN HÀNH.
1. Chọn các cơ để tiêm
Chủ yếu là các cơ gấp chi trên, bao gồm:
- Cơ nhị đầu (Biceps brachii).
- Cơ gấp cổ tay quay (Flexor carpi radialis).
- Cơ gấp cổ tay trụ (Flexor carpi ulnaris).
- Cơ gấp ngón nông (Flexor digitorum superficialis).
- Cơ gấp ngón sâu (Flexor digitorum profundus).
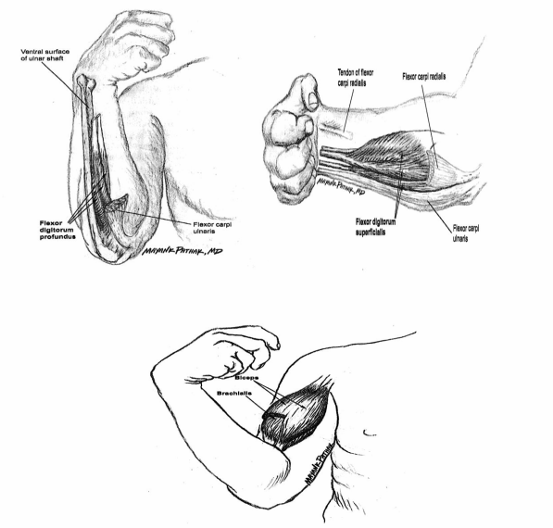
2. Chuẩn bị người bệnh
Đặt người bệnh ở tư thế nằm. Sát trùng da ở vị trí các cơ cần tiêm.
3. Pha thuốc
Độ pha loãng: Pha 1ml nước muối sinh lý 9 ‰ vào lọ Disport 500 đv.
4. Liều lượng thuốc và cách tiêm
* Liều lượng cho người lớn: Khoảng 1000 đv cho mỗi lần tiêm. Không nên quá 1500 đv/một lần tiêm.
* Lượng thuốc tiêm được chia cho 5 cơ nói trên với liều lượng như sau:
|
Các cơ |
Cơ nhị đầu |
Cơ gấp cổ tay quay |
Cơ gấp cổ tay trụ |
Cơ gấp ngón nông |
Cơ gấp ngón sâu |
|
Liều lượng cho mỗi cơ |
300-400 |
150 |
150 |
150-250 |
150 |
|
Số điểm tiêm cho mỗi cơ |
2 |
1 |
1 |
1 |
1 |
VI. THEO DÕI
- Kiểm tra vết tiêm nếu chảy máu cần ép bằng bông vô khuẩn.
- Theo dõi chung: Mạch, huyết áp.
- Theo dõi các biểu hiện dị ứng, sốc phản vệ.
VII. TAI BIẾN VÀ XỬ TRÍ
Có thể gặp tác dụng phụ như nổi mẫn, dị ứng. Sốc phản vệ chưa thấy có báo cáo nào. Điều trị như một trường hợp dị ứng thuốc.
TÀI LIỆU THAM KHẢO
1. Mayank S, Pathak and Allison Brashear (2009): Manual of Botilinum Toxin Therapy. Cambridge Medicine. Pp 101- 107.
2. Bhakta B.B, cozen I.A, Chamberlin M.A & Bamford J.M (2000): Impart of Botilinum toxin type A on diability and carer burden due to ảm spasticity after stroke. J Neurol Neurosurg psychiatry; 69, 217-221.
3. Brashear A, Gordon M.F, Elovic E (2002): Intramuscular injection of Botilinum toxin for the treatment of wrist and finger spasticity after stroke. N Engl J Med, 347, 395-400.
ĐIỀU TRỊ CHỨNG GIẬT CƠ MÍ MẮT BẰNG TIÊM BOTULINUM TOXIN A (DYSPORT, BOTOX…)
I. ĐỊNH NGHĨA
Chứng giật cơ mí mắt là một dạng loạn trương lực cơ khu trú của các cơ vòng mi (Orbicularis oculi). Biểu hiện lâm sàng là các động tác giật mí mắt tự động, không báo trước của các cơ vòng mi.
Khi bệnh tiến triển nặng các cơ vòng mi co rút làm người bệnh khó mở mắt dẫn đến mù chức năng.
Tiêm Botulinum toxin A tại chỗ là phương pháp điều trị đã được chứng minh là có hiệu quả.
II. CHỈ ĐỊNH
Điều trị chứng giật cơ mí mắt đã ảnh hưởng nhiều đến chức năng nhìn và ảnh hưởng đến chất lượng sống của người bệnh.
III. CHỐNG CHỈ ĐỊNH
Dị ứng với các thành phần của thuốc.
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sĩ và một điều dưỡng.
2. Phương tiện, dụng cụ, thuốc
2.1. Phương tiện, dụng cụ
- Bơm tiêm 5ml kèm kim x 1 cái.
- Bơm tiêm 1ml kèm kim 1 cái.
- Bộ dụng cụ sát trùng: bông, cồn, găng tay vô khuẩn.
2.2. Thuốc
- Thuốc: Disport 500 đv x 1 lọ.
- Nước muối sinh lý 9 ‰ x 1 chai 100ml.
3. Người bệnh: Giải thích kỹ cho người bệnh về mục tiêu và cách tiến hành quy trình kỹ thuật.
4. Hồ sơ bệnh án: ghi chép hồ sơ bệnh án với các trường hợp người bệnh nội trú. Ghi sổ thủ thuật và sổ y bạ với người bệnh ngoại trú.
V. CÁC BƯỚC TIẾN HÀNH
1. Chọn các cơ để tiêm
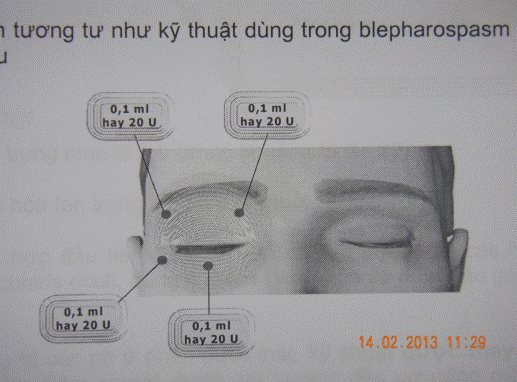
Cơ Orbicularis Orculi mi trên và mi dưới.
Hai điểm ở mi trên và hai điểm ở mi dưới.
2. Chuẩn bị người bệnh
Đặt người bệnh ở tư thế nằm. Sát trùng da ở vị trí các cơ cần tiêm.
3. Pha thuốc
Độ pha loãng: Pha 2,5ml nước muối sinh lý 9 ‰ vào lọ Disport 500 đv.
4. Liều lượng thuốc và cách tiêm
* Liều lượng và vị trí tiêm: Theo sơ đồ trên.
* Đường tiêm: Tiêm dưới da.
VI. THEO DÕI
- Kiểm tra vết tiêm nếu chảy máu cần ép bằng bông vô khuẩn.
- Theo dõi chung: Mạch, huyết áp.
- Theo dõi các biểu hiện dị ứng, sốc phản vệ.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Sụp mi: là biến chứng thường gặp và tạm thời, tự khỏi sau vài tuần. Dự phòng: tránh tiêm vào vị trí bám của cơ nâng mi trên.
2. Tụ máu dưới da mí mắt: cũng là biến chứng hay gặp, tự khỏi sau vài ngày. Sau tiêm dùng bông ép nhẹ mi mắt ở vị trí tiêm để không gây chảy máu và tụ máu.
TÀI LIỆU THAM KHẢO
1. Carlo Colosimo, Dorina Tiple and Alfredo Berardelli (2009): Treatment of belpharospasm. Manual of Botilinum Toxin therapy. Cambrige Medicine, 49 - 52.
2. Calace P, Cortese G, Piscopo R (2003): Treatment of belpharospasm with Botilinum toxin A. Eur J Ophthamol. 13, 331 - 336.
3. Francisco G.E (2004): Botilinum Toxin - dosing and dilution. Am J Phys Med Rehabil. 83, 530 - 537.
ĐIỀU TRỊ CHỨNG CO CỨNG CƠ BÀN TAY KHI VIẾT (WRITER'S CRAMP) TYPE 1 BẰNG KỸ THUẬT TIÊM BOTULINUM TOXIN A
I. ĐỊNH NGHĨA
Co cứng cơ bàn tay khi viết là hiện tượng tăng trương lực cơ bàn tay và các ngón khi viết hoặc làm các động tác tinh vi liên tục ở tay như chơi nhạc cụ, đánh máy.
Hiện tượng co cứng này ảnh hưởng nghiêm trọng đến chức năng của bàn tay, làm cho người bệnh không thể tiếp tục viết hoặc tiếp tục các thao tác nghề nghiệp của bàn tay.
Hình thái phổ biến của bệnh này là co cứng gấp cục bộ các ngón, chủ yếu là ngón cái và ngón trỏ (Focal flexor subtpe - Typ 1).
Botulinum toxin A đã được chứng minh rất có hiệu quả và an toàn trong điểu trị chứng co cứng cơ tại chỗ này.
II. CHỈ ĐỊNH
Điều trị chứng co cứng gấp các ngón tay khi viết hay thực hiện các thao tác nghề nghiệp bàn tay như đánh máy, chơi nhạc cụ..
III. CHỐNG CHỈ ĐỊNH
Dị ứng với các thành phần của thuốc.
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sĩ và một điều dưỡng.
2. Phương tiện, dụng cụ, thuốc
2.1. Phương tiện, dụng cụ
- Bơm tiêm 5ml kèm kim x 1 cái.
- Bơm tiêm 1ml kèm kim 2 cái.
- Bộ dụng cụ sát trùng: bông, cồn, găng tay vô khuẩn.
2.2. Thuốc
- Thuốc: Disport 500 đv x 1 lọ.
- Nước muối sinh lý 9 ‰ x 1 chai 100ml.
3. Người bệnh
Giải thích kỹ cho người bệnh về mục tiêu và cách tiến hành quy trình kỹ thuật.
4. Hồ sơ bệnh án: ghi chép hồ sơ bệnh án với các trường hợp người bệnh nội trú. Ghi sổ thủ thuật và sổ y bạ với người bệnh ngoại trú.
V. CÁC BƯỚC TIẾN HÀNH
1. Chọn các cơ để tiêm
Chủ yếu là các cơ gấp ngón cái, bao gồm:
- Cơ gấp dài ngón cái (Flexor pollicis longus - FPL).
- Cơ gấp ngắn ngón cái (Flexor pollicis brevis - FPB).
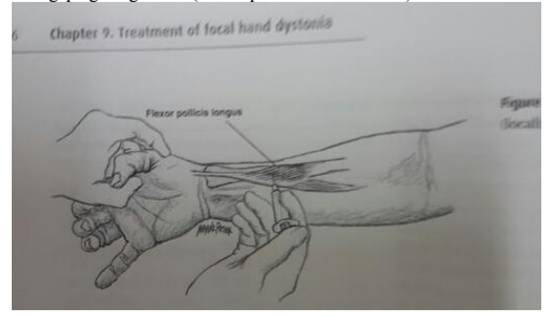
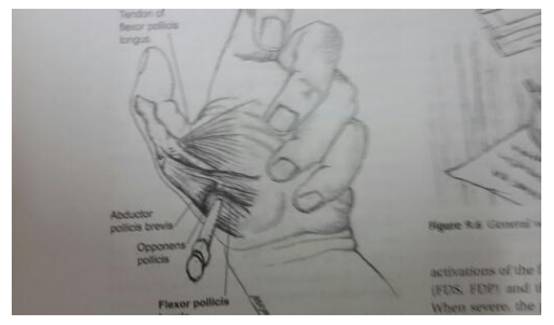
2. Chuẩn bị người bệnh
Đặt người bệnh ở tư thế nằm. Sát trùng da ở vị trí các cơ cần tiêm.
3. Pha thuốc
Độ pha loãng: Pha 1ml nước muối sinh lý 9 ‰ vào lọ Disport 500 đv.
4. Liều lượng thuốc và cách tiêm
|
Các cơ cần tiêm |
Liều lượng thuốc |
Số vị trí tiêm trên mỗi cơ |
|
Cơ gấp dài ngón cái (Flexor pollicis longus - FPL) |
30 - 50 đv Disport |
1 |
|
Cơ gấp ngắn ngón cái (Flexor pollicis brevis - FPB) |
30 - 50 đv Disport |
1 |
Cách tiêm: Theo hình vẽ.
VI. THEO DÕI
- Kiểm tra vết tiêm nếu chảy máu cần ép bằng bông vô khuẩn.
- Theo dõi chung: Mạch, huyết áp.
- Theo dõi các biểu hiện dị ứng, sốc phản vệ.
- Hẹn khám lại sau 2 tuần.
VII. TAI BIẾN VÀ XỬ TRÍ
Có thể gặp tác dụng phụ như nổi mẫn, dị ứng. Sốc phản vệ chưa thấy có báo cáo nào. Điều trị như một trường hợp dị ứng thuốc.
TÀI LIỆU THAM KHẢO
1. Chandi Prasad Das, Daniel Truong and Mark Hallett (2009): Treatment of focal hand dystonia- Manual of Botilinum Toxin Therapy. Cambridge Medicine. Pp 61 - 75.
2. Francisco G.E (2004): Botilinum Toxin - dosing and dilution. Am J Phys Med Rehabil. 83, 530 - 537.
3. Karp B.I (2004): Botilinum Toxin treatment of ocupational and focal hanc dystonia. Mov disord, 19 (suppl 8), S 116 - 19.
ĐIỀU TRỊ CHỨNG CO CỨNG CƠ BÀN TAY KHI VIẾT (WRITER'S CRAMP) TYPE 2 BẰNG KỸ THUẬT TIÊM BOTULINUM TOXIN A
I. ĐỊNH NGHĨA
Co cứng cơ bàn tay khi viết là hiện tượng tăng trương lực cơ bàn tay và các ngón khi viết hoặc làm các động tác tinh vi liên tục ở tay như chơi nhạc cụ, đánh máy.
Hiện tượng co cứng này ảnh hưởng nghiêm trọng đến chức năng của bàn tay, làm cho người bệnh không thể tiếp tục viết hoặc tiếp tục các thao tác nghề nghiệp của bàn tay.
Ngoài hình thái phổ biến của bệnh này là co cứng gấp cục bộ các ngón, chủ yếu là ngón cái và ngón trỏ (Focal flexor subtpe - Typ 1); một hình thái thường gặp khác là khi viết co cứng lan rộng lên làm gấp cổ tay (Generalized flexor subtype - TYPE 2).
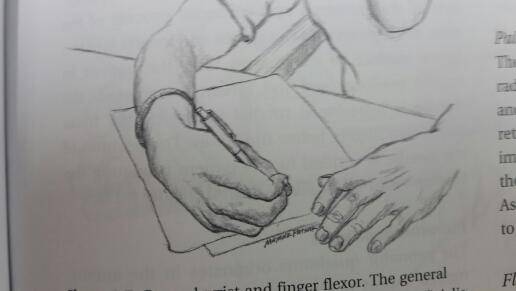
Botulinum toxin A đã được chứng minh rất có hiệu quả và an toàn trong điểu trị chứng co cứng cơ cục bộ này.
II. CHỈ ĐỊNH
Điều trị chứng co cứng gấp các ngón và cổ tay khi viết hay thực hiện các thao tác nghề nghiệp bàn tay như chơi nhạc cụ…
III. CHỐNG CHỈ ĐỊNH
Dị ứng với các thành phần của thuốc.
IV. CHUẨN BỊ
1. Người thực hiện: 01 bác sĩ và 01 điều dưỡng.
2. Phương tiện, dụng cụ, thuốc
2.1. Phương tiện, dụng cụ
- Bơm tiêm 5ml kèm kim x 1 cái.
- Bơm tiêm 1ml kèm kim x 7 cái.
- Bộ dụng cụ sát trùng: bông, cồn, găng tay vô khuẩn.
2.2. Thuốc
- Thuốc: Disport 500 đv x 1 lọ.
- Nước muối sinh lý 9 ‰ x 1 chai 100ml.
3. Người bệnh
Giải thích kỹ cho người bệnh về mục tiêu và cách tiến hành quy trình kỹ thuật.
4. Hồ sơ bệnh án: ghi chép hồ sơ bệnh án với các trường hợp người bệnh nội trú. Ghi sổ thủ thuật và sổ y bạ với người bệnh ngoại trú.
V. CÁC BƯỚC TIẾN HÀNH
1. Chọn các cơ để tiêm
Chủ yếu là các cơ gấp ngón tay và cổ tay bao gồm:
- Cơ gấp ngón tay sâu (Flexor digitorum superficialis - FDS).
- Cơ gấp ngón tay nông (Flexor digitorum profondus - FDP).
- Cơ gan tay dài (Palmaris longus - PL).
- Cơ gấp dài ngón cái (Flexor pollicis longus - FPL).
- Cơ gấp ngắn ngón cái (Flexor pollicis brevis - FPB).
Trường hợp nặng có sự tham gia cơ gấp cổ tay quay (Flexor carpi radialis -
FCR) và cơ gấp cổ tay trụ (Flexor carpi ulnaris - FCU).
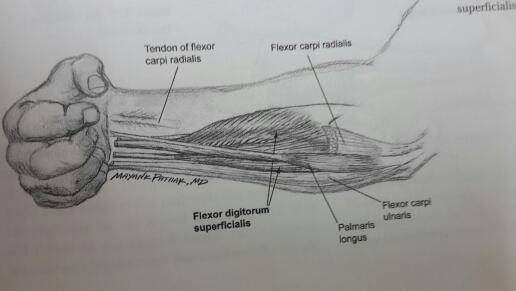

2. Chuẩn bị người bệnh
Đặt người bệnh ở tư thế nằm. Sát trùng da ở vị trí các cơ cần tiêm. Gồm các cơ ở khu vực trước và sau cẳng tay; cơ gấp ngón cái.
3. Pha thuốc
Độ pha loãng: Pha 1ml nước muối sinh lý 9 ‰ vào lọ Disport 500 đv.
4. Liều lượng thuốc và cách tiêm.
|
Các cơ cần tiêm |
Liều lượng thuốc |
Số vị trí tiêm trên mỗi cơ |
|
Cơ gấp ngón tay sâu (Flexor digitorum superficialis - FDS) |
50 - 75 đv Disport |
1 |
|
Cơ gấp ngón tay nông (Flexor digitorum profondus - FDP) |
60 - 120 đv Disport |
1 |
|
Cơ gan tay dài (Palmaris longus - PL) |
30 - 50 đv Disport |
1 |
|
Cơ gấp dài ngón cái (Flexor pollicis longus - FPL) |
30 - 50 đv Disport |
1 |
|
Cơ gấp ngắn ngón cái (Flexor pollicis brevis - FPB) |
30 - 50 đv Disport |
1 |
Cách tiêm: Theo hình vẽ.
VI. THEO DÕI
- Kiểm tra vết tiêm nếu chảy máu cần ép bằng bông vô khuẩn.
- Theo dõi chung: Mạch, huyết áp.
- Theo dõi các biểu hiện dị ứng, sốc phản vệ.
- Hẹn khám lại sau 2 tuần.
VII. TAI BIẾN VÀ XỬ TRÍ
Có thể gặp tác dụng phụ như nổi mẫn, dị ứng. Sốc phản vệ chưa thấy có báo cáo nào. Điều trị như một trường hợp dị ứng thuốc.
TÀI LIỆU THAM KHẢO
1. Chandi Prasad Das, Daniel Truong and Mark Hallett (2009): Treatment of focal hand dystonia- Manual of Botilinum Toxin Therapy. Cambridge Medicine. Pp 61 - 75.
2. Francisco G.E (2004): Botilinum Toxin - dosing and dilution. Am J Phys Med Rehabil. 83, 530 - 537.
3. Karp B.I (2004): Botilinum Toxin treatment of ocupational and focal hanc dystonia. Mov disord, 19 (suppl 8), S 116 - 19.
ĐIỀU TRỊ TRẠNG THÁI ĐỘNG KINH
I. ĐẠI CƯƠNG/ĐỊNH NGHĨA
1. Đại cương
- Trạng thái động kinh là một tình trạng cấp cứu trong thần kinh, nó phản ánh mức độ nặng nhất của động kinh vì có nhiều biến chứng nguy hiểm tới tính mạng của người bệnh, do vậy cần được xử trí kịp thời nhằm:
+) Cắt cơn động kinh bằng mọi cách
+) Chống các rối loạn thần kinh thực vật
+) Về mặt lý thuyết triệu chứng các trạng thái động kinh cũng phong phú như cơn động kinh.
2. Định nghĩa
- Trạng thái động kinh là hiện tượng lặp lại các cơn động kinh trong khoảng thời gian ngắn (cơn này chưa kết thúc, cơn khác lại bắt đầu) hoặc cơn động kinh tồn tại kéo dài (từ 10 - 30 phút) hay ít nhất có hai cơn động kinh trở lên kèm theo rối loạn ý thức hoặc có dấu hiệu thần kinh khu trú giữa các cơn.
II. CHỈ ĐỊNH
- Với tất cả các trạng thái động kinh có co giật
- Còn các trạng thái động kinh cơn cục bộ thì tùy thuộc vào tình trạng cụ thể
III. CHỐNG CHỈ ĐỊNH
Cơn động kinh đơn độc
IV. CHUẨN BỊ
1. Người thực hiện: Hai bác sĩ và hai điều dưỡng.
2. Phương tiện, dụng cụ, thuốc
2.1. Phương tiện, dụng cụ
Ngoài các dụng cụ thông thường như ống nghe huyết áp thì:
- Đèn soi thanh quản lưỡi cong hoặc đèn soi thanh quản lưỡi thẳng: 01 bộ
- Ống nội khí quản các cỡ: mỗi loại 02 chiếc
- Nòng nội khí quản: 02 chiếc
- Kẹp: 01 chiếc
- Canun Mayo: 01 chiếc
- Máy thở: 01 chiếc
- Bộ hút đờm dãi với ống hút cứng: 01 bộ
- Bộ thông khí bằng tay: 01 bộ
- Bóp bóng + Mask: 01 bộ
- Gel bôi trơn tan trong nước: 01 tuýp
- Nguồn Oxy
- Găng tay vô trùng: 05 đôi
- Mũ phẫu thuật: 04 chiếc
- Băng cố định
- Bơm tiêm 5ml: 05 cái
2.2. Thuốc
Midazolam, Fentanyl, Adrenalin, Atropin, Diazepam, Thuốc xịt gây tê
3. Người bệnh
- Thông báo, giải thích cho người nhà người bệnh biết về tình trạng của người bệnh và hướng xử trí.
- Đặt người bệnh ở tư thế an toàn, thuận tiện.
4. Hồ sơ bệnh án
- Họ tên, tuổi, địa chỉ, nghề nghiệp
- Chẩn đoán bệnh
- Tiểu sử liên quan đến bệnh
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ
Đối chiếu hồ sơ người bệnh xem lại quá trình điều trị trước đó.
2. Kiểm tra người bệnh
Xem lại các thông số về hô hấp, tuần hoàn, tình trạng cơn động kinh
3. Thực hiện kỹ thuật
Các bước và thứ tự ưu tiên các thuốc kiểm soát trạng thái động kinh:
Bước 1: Bước đầu tiên (0-10/30 phút), dùng một trong các thuốc sau theo thứ tự ưu tiên:
- Lorazepam 4mg ở người lớn hoặc 0.1mg/kg ở trẻ em tiêm tĩnh mạch chậm liều bolus ko quá 2mg/phút Hoặc
- Diazepam 10 - 20mg ở người lớn hoặc 0,25 - 0.5mg/kg ở trẻ em nhưng ko quá 5mg/ph Hoặc
- Midazolam 0.1 - 0.25mg/kg tiêm tĩnh mạch chậm nhưng ko quá 0.15mg/kg/ph hoặc 4mg/ph Hoặc
- Clonazepam 1-2mg ở người lớn, hoặc 0.01 - 0.03mg/kg ở trẻ em nhưng ko quá 1mg/ph.
Nếu sau 10 phút dùng các thuốc kháng động kinh liều đầu tiên, cơn giật vẫn tiếp tục thì có thể nhắc lại lần 2
- Paraldehyde 0.4ml/kg đặt hậu môn có thể sử dụng ở trẻ nhỏ nếu benzodiazepine thất bại hoặc việc tiêm tĩnh mạch không được kiểm soát tốt, hoặc bệnh nhân có những rối loạn hô hấp.
Nếu cơn giật vẫn tiếp tục sau 30 phút thì chuyển bước 2
Bước 2: Bước kiểm soát trạng thái động kinh (10/30 - 60/0 phút)
- Fosphenytoin: Truyền tĩnh mạch 15 - 20mg/kg với tốc độ tối đa là 150mg/phút Hoặc
- Phenytoin: Bolus tĩnh mạch 1g ở người lớn hoặc 15 - 20mg/kg ở trẻ nhỏ với tốc độ tối đa là 50mg/phút (1mg/kg/phút) Hoặc
- Phenobarbital: Truyền tĩnh mạch 10 - 20mg/kg ở người lớn hoặc 15 - 20mg/kg ở trẻ em với tốc độ tối đa 100mg/phút.
- Valproate: Truyền tĩnh mạch 25mg/kg (3-6mg/kg/phút)
Nếu bệnh nhân tiếp tục co giật sau 30 - 90 phút thì chuyển sang bước 3
Bước 3: Bước của trạng thái động kinh kh trị (trên 60 - 0 phút)
- Profol: Bolus tĩnh mạch 2mg/kg, nhắc lại nếu cần thiết, và sau đó tiếp tục duy trì truyền tĩnh mạch với liều 5 - 10mg/kg/giờ là chủ yếu, giảm liều tới liều vừa đủ có khả năng tạo được sự xuất hiện đột ngột của burst suppression pattern (1 dạng sóng trong đó có các hoạt động điện thế cao và bị gián đoạn bởi các hoạt động điện thế thấp. Xuất hiện thành từng đợt) trên điện não đồ. Thường là 1-3 mg/kg/phút).
- Midazolam: Bolus tĩnh mạch 0,1 - 0,3mg/kg với tốc độ không quá 4mg/phút là chủ yếu. Sau đó duy trì truyền tĩnh mạch ở liều đủ để tạo nên sự xuất hiện của “burst suppression”. Thường là 0,05mg - 0,4mg/kg/giờ.
Khi cơn giật được kiểm soát trong 12 giờ, liều dùng thuốc nên giảm đi từ khoảng 12 giờ 1 lần. Nếu co giật xuất hiện trở lại, thuốc truyền tĩnh mạch nên được dùng lại trong 12 giờ tiếp theo và sau đó cai thuốc lần nữa. Vòng xoắn này có thể lặp lại mỗi 24 giờ cho đến khi cơn giật được kiểm soát hoàn toàn. Khẳng định chắc chắn rằng co giật đã chấm dứt bằng điện não đồ và lâm sàng bởi vì nếu có phân ly điện não đồ - Lâm sàng thì đó là 1 tiên lượng xấu của trạng thái động kinh.
VI. THEO DÕI
Theo dõi Mạch, Huyết áp, nhịp thở,tri giác, SpO2, khí máu động mạch, điện tim.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Suy hô hấp
Xử trí: bóp bóng hỗ trợ, đặt nội khí quản, thở máy nếu có chỉ định
2. Ngừng tuần hoàn
Xử trí: cấp cứu ngừng tuần hoàn, ép tim ngoài lồng ngực, Adrenalin tiêm tĩnh mạch.
3. Tụt huyết áp
Xử trí: truyền dịch, Adrenalin,…
TÀI LIỆU THAM KHẢO
1. Lê Quang Cường, Pièrre Jallon (2002): Điện não đồ lâm sàng, Nhà xuất bản Y học.
2. Hồ Hữu Lương (2000): Động kinh (Lâm sang thần kinh). Nhà xuất bản y học.
3. C. P. Panayiotopoulos (2010): A clinical guide to epileptic syndromes and their treatment. 2nd revised edition.
4. Thomas P, Etats de mal epileptiques (2002) diagnostic etElservier, Paris, 17-045-A-40.
5. Working group on status epileptiques (1993), treatment of convulsive status epiletiques. JAMA, 270: 854-859.
GHI ĐIỆN NÃO THƯỜNG QUY
I. ĐẠI CƯƠNG
Ghi điện não đồ là phương pháp ghi hoạt động điện học của não bằng các điện cực đặt ở da đầu một cách chuẩn mực.
Giá trị của ghi điện não chủ yếu với chẩn đoán bệnh động kinh.
II. CHỈ ĐỊNH
- Bệnh động kinh.
- Các nghi ngờ tổn thương não
- Chẩn đoán chết não.
III. CHỐNG CHỈ ĐỊNH
Các tổn thương không phải của não bộ.
IV. CHUẨN BỊ
1. Người thực hiện
01 bác sĩ chuyên khoa thần kinh và 01 điều dưỡng viên
2. Phương tiện, dụng cụ, thuốc
Ngoài buồng ghi điện não yên tĩnh, ánh sáng vừa đủ, thì cần phải có:
- Máy ghi điện não: 01 (mỗi máy ghi điện não gồm 1 máy khuếch đại và một bộ phận ghi cơ hoặc số hóa).
- Máy in: 01 chiếc
- Màn hình vi tính: 01 chiếc
- Điện cực: 40 cái
- Bộ dây mắc điện cực: 02 bộ
- Nước muối sinh lý: 01 chai
- Pass: 01 type.
- Dây đất: 01 dây
- Giấy ghi điện não: 60 trang/bản ghi
- Mực in.
3. Người bệnh
- Phải nằm yên trong quá trình ghi điện não.
- Phải hợp tác được với người ghi để thực hiện một số biện pháp hoạt hóa.
- Da đầu sạch.
4. Hồ sơ bệnh án
- Họ tên, tuổi, nghề nghiệp, địa chỉ, chẩn đoán bệnh
- Tiền sử sản khoa và tiền sử bệnh tật liên quan.
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ
Đối chiếu hồ sơ bệnh án và người bệnh
2. Kiểm tra người bệnh
- Phù hợp với tiêu chuẩn đề ra.
- Tình trạng sức khỏe trước khi làm.
3. Thực hiện kỹ thuật
- Người bệnh có thể nằm hoặc nửa nằm nửa ngồi.
- Điều dưỡng mắc điện cực theo vị trí chuẩn.
- Test chuẩn máy.
- Ghi điện não theo các đạo trình chuẩn, thời gian ghi ít nhất 20 phút. Trong quá trình ghi có thực hiện 1 số nghiệm pháp hoạt hóa như thở sâu, nhắm mở mắt, nháy đèn…
- In bản ghi điện não.
- Đọc kết quả điện não.
VI. THEO DÕI
- Sự hợp tác của người bệnh trong quá trình ghi.
- Quan sát người bệnh để phát hiện nhiễu bản ghi.
- Có cơn co giật trong quá trình ghi.
- Có các biểu hiện bất thường nguy hiểm về bệnh của người bệnh.
VII. TAI BIẾN VÀ XỬ TRÍ
Không có tai biến của quá trình ghi điện não thông thường.
TÀI LIỆU THAM KHẢO
1. Lê Quang Cường, Pièrre Jallon (2002): Điện não đồ lâm sàng, Nhà xuất bản Y học.
2. Động kinh. TrườngĐại học Y Hà Nội, Bộ mônThần Kinh, Nhà xuất bản y học 2005.
3. A EEG guidelines comitee (1994). Guideline one: Minimum technical requirements for performing clinical electroencephalography. J. Clin, Neurophisiology, 11; 4-5.
GHI ĐIỆN NÃO GIẤC NGỦ
I. ĐẠI CƯƠNG
Điện não đồ giấc ngủ thực chất là một nghiệm pháp hoạt hóa điện não đồ thông thường, nhưng có ý nghĩa lớn với 1 số loại động kinh chỉ xuất hiện khi ngủ: Các động kinh nguyên phát ở trẻ nhỏ, hội chứng nhọn sóng liên tục trong giấc ngủ…
II. CHỈ ĐỊNH
- Bệnh động kinh.
- Đặc biệt động kinh khi ngủ.
III. CHỐNG CHỈ ĐỊNH
- Các tổn thương không phải của não bộ.
IV. CHUẨN BỊ
1. Người thực hiện
- Một bác sĩ chuyên khoa thần kinh
- Một điều dưỡng viên
2. Phương tiện, dụng cụ, thuốc
Ngoài buồng ghi điện não yên tĩnh, ánh sáng vừa đủ, thì cần phải có:
- Máy ghi điện não: 01 (mỗi máy ghi điện não gồm 1 máy khuếch đại và một bộ phận ghi cơ hoặc số hóa).
- Máy in: 01
- Màn hình vi tính: 01
- Điện cực: 40
- Bộ dây mắc điện cực: 02
- Nước muối sinh lý: 01 chai
- Pass: 01 type.
- Dây đất: 01
- Giấy ghi điện não: 60 trang/bản ghi
- Mực in.
3. Người bệnh
- Phải ngủ yên.
- Phải hợp tác được với người ghi để thực hiện một số biện pháp hoạt hóa.
- Da đầu sạch.
4. Hồ sơ bệnh án
- Họ tên, tuổi, nghề nghiệp, địa chỉ.
- Tiền sử sản khoa và tiền sử bệnh tật liên quan.
- Chẩn đoán bệnh.
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ: đối chiếu hồ sơ bệnh án và người bệnh.
2. Kiểm tra người bệnh
- Người bệnh đã ngủ, thở đều.
- Tình trạng sức khỏe trước khi làm.
3. Thực hiện kỹ thuật
- Người bệnh có thể ngủ ở tư thế nằm hoặc nửa nằm nửa ngồi.
- Điều dưỡng mắc điện cực theo vị trí chuẩn.
- Test chuẩn máy.
- Ghi điện não theo các đạo trình chuẩn, trong quá trình ghi theo dõi các sóng điện não ở giai đoạn khác nhau của giấc ngủ (4 giai đoạn), theo dõi hiện tượng động mắt hoặc không (trong quá trình ngủ 75%-90% không động mắt).
- In bản ghi điện não.
- Đọc kết quả điện não (chú ý động mắt và các giai đoạn khác nhau của giấc ngủ).
VI. THEO DÕI
- Sự hợp tác của người bệnh trong quá trình ghi.
- Quan sát người bệnh để phát hiện nhiễu bản ghi.
- Có cơn co giật trong quá trình ghi.
- Có các biểu hiện bất thường nguy hiểm về bệnh của người bệnh.
VII. TAI BIẾN VÀ XỬ TRÍ
Không có tai biến của quá trình ghi điện não thông thường.
TÀI LIỆU THAM KHẢO
1. Bộ môn sinh lý học. Sinh lý học tập II, Nhà xuất bản y học 2005.
2. Lê Quang Cường, Pièrre Jallon (2002): Điện não đồ lâm sàng, Nhà xuất bản Y học.
3. Gastaut H (Ed): Handbook of electroencephalography and clinic neurophysiology, Amster, Elser, Vol 13.
GHI ĐIỆN NÃO VIDEO
I. ĐẠI CƯƠNG
Ghi điện não video là phương pháp ghi điện não hiện đại, nếu được ứng dụng rộng rãi sẽ góp phần làm tăng giá trị của ghi điện não, vì có sự đối chiếu được giữa hoạt động kịch phát trên điện não với các triệu chứng lâm sang giúp các chẩn đoán phân biệt được với các bệnh lý tâm thần và đặc biệt ổ khu trú trong các cơn động kinh cục bộ phức tạp rất có ý nghĩa trong điều trị, đặc biệt trong phẫu thuật.
II. CHỈ ĐỊNH
- Bệnh động kinh, đặc biệt là động kinh cục bộ.
- Phân biệt được cơn động kinh với các cơn tâm thần hoặc các cơn giật cơ của não hay tủy.
III. CHỐNG CHỈ ĐỊNH
Các bệnh không liên quan đến động kinh.
IV. CHUẨN BỊ
1. Người thực hiện
- Một bác sĩ chuyên khoa thần kinh
- Một điều dưỡng viên
2. Phương tiện, dụng cụ, thuốc
Ngoài các phương tiện ghi điện não đồ thông thường thì cần:
- Máy quay video: 01.
- Một phần mềm nối giữa máy quay phim với máy ghi điện não
3. Người bệnh
- Phải nằm yên trong một thời gian dài.
- Phải hợp tác được với người ghi
- Da đầu sạch.
4. Hồ sơ bệnh án
- Họ tên, tuổi, nghề nghiệp, địa chỉ.
- Tiền sử sản khoa và tiền sử bệnh tật liên quan.
- Chẩn đoán bệnh.
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ: đối chiếu hồ sơ bệnh án và người bệnh.
2. Kiểm tra người bệnh
- Đạt tiêu chuẩn đề ra.
- Tình trạng sức khỏe trước khi làm.
3. Thực hiện kỹ thuật
- Người bệnh có thể ngủ ở tư thế nằm hoặc nửa nằm nửa ngồi.
- Điều dưỡng mắc điện cực theo vị trí chuẩn.
- Kiểm tra lại máy quay phim và phần kết nối giữa máy quay và máy ghi điện não.
- Test chuẩn máy.
- Ghi điện não theo các đạo trình chuẩn, thời gian ghi điện não video thường là 24 giờ, ngoài ra còn phụ thuộc vào loại cơn của từng người bệnh, thời gian xảy ra cơn vào ban đêm hoặc ban ngày mà có thể ghi điện não vào các thời điểm đó. Nhưng thời gian không dưới 8 giờ.
- In bản ghi điện não (xem lại toàn bộ thời gian ghi và in lại những đoạn bệnh lý).
- Đọc kết quả điện não
VI. THEO DÕI
Ngoài việc phát hiện các bất thường nguy hiểm về bệnh của người bệnh thì theo dõi người bệnh ghi điện não video rất thuận lợi nhờ có máy quay phim ghi lại toàn bộ trạng thái của người bệnh trong suốt quá trình ghi.
VII. TAI BIẾN VÀ XỬ TRÍ
Không có tai biến của quá trình ghi điện não video.
TÀI LIỆU THAM KHẢO
1. Lê Quang Cường, Pièrre Jallon (2002): Điện não đồ lâm sàng, Nhà xuất bản Y học.
2. Trương Daniel, Lê Đức Hinh, Nguyễn Thị Hùng: Thần Kinh học lâm sàng, Nhà xuất bản y học 2004.
3. A EEG guidelines comitee (1994). Guideline eight: guideline for writing EEG. Reports Journal of clinical Neurophisiology. Raven Press Ltd Newyork 1.
GHI ĐIỆN CƠ CẤP CỨU
I. ĐẠI CƯƠNG
Ghi điện cơ là phương pháp thăm dò được sử dụng để nghiên cứu phản ứng điện của thần kinh và cơ, đánh giá sự mất phân bố thần kinh của cơ. Tốt hơn là được sử dụng để chẩn đoán điện ở ngoại biên.
II. CHỈ ĐỊNH
Chẩn đoán các tổn thương cơ do thần kinh, do bệnh cơ hoặc các bệnh lý khác:
- Tổn thương nhu mô cơ (bệnh lý cơ, viêm cơ).
- Chẩn đoán và theo dõi những rối loạn chỗ nối thần kinh cơ (bệnh nhược cơ, hội chứng nhược cơ).
- Chẩn đoán và tiên lượng tổn thương dây thần kinh do chấn thương (chấn thương cột tủy, chấn thương dây thần kinh).
- Định khu những tổn thương thần kinh cục bộ hoặc do chèn ép (hội chứng ống cổ tay, cổ chân, ép rễ thần kinh), viêm dây thần kinh, bệnh thần kinh vận động, bệnh đơn dây thần kinh, bệnh rễ thần kinh, bệnh lý đám rối thần kinh.
III. CHỐNG CHỈ ĐỊNH
Khi ghi điện cực kim hoặc đo tốc độ dẫn truyền có thể không làm khi bệnh nhân đang điều trị bằng thuốc chống đông như warfarin, heparin.
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sĩ, một kỹ thuật viên
2. Phương tiện, dụng cụ, thuốc: vật tư sử dụng trong đo Điện cơ
|
ST T |
Tên kỹ thuật |
Nhân lực |
Thời gian |
Vật tư |
Đơn vị tính |
Số lượng |
|
|
1 |
Đo tốc độ dẫn truyền thần kinh chi trên; sóng F chi trên |
1 Bác sĩ 1 KTV |
75 phút |
1 |
Điện cực ghi bề mặt (dùng nhiều lần) |
bộ |
0.03 |
|
2 |
Điện cực kích thích lưỡng cực |
cái |
0.01 |
||||
|
3 |
Điện cực tiếp đất |
cái |
0.005 |
||||
|
4 |
Điện cực nhẫn |
bộ |
0.01 |
||||
|
5 |
Gel tẩy sạch da |
tuýp |
0.01 |
||||
|
6 |
Paste dẫn điện |
lọ |
0.01 |
||||
|
7 |
Nước muối sinh lý |
lít |
0.05 |
||||
|
8 |
Giấy in A4 |
Gam |
0.01 |
||||
|
2 |
Đo tốc độ dẫn truyền thần kinh chi dưới; sóng F chi dưới; phản xạ Hoffman |
1 Bác sĩ 1 KTV |
90 phút |
1 |
Điện cực ghi bề mặt |
bộ |
0.03 |
|
2 |
Điện cực kích thích lưỡng cực |
cái |
0.01 |
||||
|
3 |
Điện cực nhẫn |
bộ |
0.01 |
||||
|
4 |
Điện cực tiếp đất |
cái |
0.005 |
||||
|
5 |
Gel tẩy sạch da |
tuýp |
0.01 |
||||
|
6 |
Paste dẫn điện |
lọ |
0.01 |
||||
|
7 |
Nước muối sinh lý |
lít |
0.05 |
||||
|
8 |
Giấy in A4 |
gam |
0.01 |
||||
|
3 |
Test nhược cơ |
1 Bác sĩ 1 KTV |
20 phút |
1 |
Điện cực ghi bề mặt |
bộ |
1 |
|
2 |
Điện cực kích thích lưỡng cực |
cái |
0.02 |
||||
|
3 |
Điện cực tiếp đất |
cái |
0.005 |
||||
|
4 |
Gel tẩy sạch da |
tuýp |
0.01 |
||||
|
5 |
Paste dẫn điện |
lọ |
0.05 |
||||
|
6 |
Nước muối sinh lý |
lít |
0.05 |
||||
|
7 |
Giấy in A4 |
gam |
0.01 |
||||
3. Người bệnh: được thăm khám lâm sàng, làm các xét nghiệm thường quy, chuẩn bị tư tưởng, được thông báo và giải thích về cách tiến hành thủ thuật.
4. Hồ sơ bệnh án: cần ghi rõ tên tuổi địa chỉ, giới tính, chẩn đoán lâm sàng, ngày giờ ghi điện cơ.
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ: đối chiếu hồ sơ bệnh án và người bệnh.
2. Kiểm tra người bệnh
Đặt người bệnh ở tư thế thư giãn cơ và chuẩn bị máy ghi.
3. Thực hiện kỹ thuật
3.1. Đo tốc độ dãn truyền thần kinh
3.1 1. Mắc điện cực: để cực âm hướng về phía cặp điện cực ghi, và cực dương ở phía xa. Dây đất được đặt giữa điện cực ghi và điện cực kích thích.
- Đo tốc độ dẫn truyền vận động: đặt một cặp điện cực ghi bề mặt (dây giữa tại mô cái, dây trụ tại mô út).
Điện cực kích thích: đặt ở thân dây thần kinh ngoại vi của nó (dây giữa, dây trụ tại cổ tay), khi kích thích ta có thời gian tiềm tàng vận động ngoại vi. Sau đó kích thích chính dây thần kinh đó ở phía trên (dây giữa, dây trụ ở khuỷu).
- Đo tốc độ dẫn truyền cảm giác: dây giữa điện cực kích thích đặt ở ngón tay (dây giữa ở ngón II, I, III) điện cực ghi ở cổ tay hoặc nếp khuỷu. Dây trụ điện cực kích thích đặt ở ngón tay V. Điện cực ghi ở cổ tay hoặc rãnh khuỷu. Dây quay điện cực kích thích đặt ở ngay bờ xương quay, điện cực ghi ở hõm lào (da mu tay giữa ngón I và II).
- Sóng F: đặt điện cực kích thích phải để cực âm hướng về gốc chi, còn cực dương ở hướng ngọn dây thần kinh.
- Phản xạ Hoffman: đặt điện cực ghi ở cơ dép, kích thích điện vào thân dây thần kinh ở hố khoeo, vị trí đặt điện cực như trong đo dẫn truyền vận động nhưng điện cực âm ở phần gốc (quay điện cực kích thích 180o).
3.1 2. Cường độ kích thích: thường dùng xung điện một chiều kéo dài 0,2-0,5ms. Cường độ kích thích là cường độ trên cực đại, thường 120% - 130% của chính nó.
3.1 3. Tiến hành:Đo tốc độ dẫn truyền vận động. Đo tốc độ dẫn truyền cảm giác, sóng F, phản xạ Hoffman, test nhược cơ (nếu cần).
3.2.Test nhược cơ
- Cách đặt điện cực kích thích và ghi giống như khi làm về đo tốc độ dẫn truyền vận động. Kích thích lặp lại liên tiếp: Chuỗi 10 kích thích liên tiếp, tần số 3Hz (3 kích thích/giây) Þ chẩn đoán bệnh nhược cơ:
- Làm nghiệm pháp gắng sức khi nghi ngờ DƯƠNG TÍNH giảm biên độ các sóng > 10%, lặp lại ở chính cơ đó và giảm như vậy có ở vài cơ nữa.
- Sau khi dùng kháng cholinesterase: giảm nhẹ đi hoặc biến mất, càng khẳng định chẩn đoán nhược cơ. Dương tính rõ rệt ở cơ yếu nhất
VI. ĐÁNH GIÁ, GHI HỒ SƠ VÀ BÁO CÁO
- Tình trạng người bệnh sau khi ghi điện cơ đồ
- Ngày giờ ghi điện cơ đồ.
+ Nhận xét kết quả: kết quả thu được có thay đổi tốc độ dẫn truyền vận động, cảm giác, biên độ đáp ứng, thời gian tiềm tàng ngoại vi của các dây thần kinh có thay đổi không và nếu có tổn thương thần kinh ngoại biên phải hướng đến ưu thế tổn thương mất myelin hay tổn thương sợi trục. Những thay đổi do thần kinh (neurogen) biểu hiện là đa pha, thời khoảng rộng, biên độ cao và những thay đổi do bệnh cơ có các đơn vị vận động giảm về biên độ, thời khoảng ngắn, đa pha.
TÀI LIỆU THAM KHẢO
1. Vũ Anh Nhị, Lê Minh, Lê Văn Thính, Nguyễn Hữu Công (2010), “Bệnh học Thần kinh - Cơ (Sau Đại học)”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 245 trang.
2. Nguyễn Hữu Công (1998), “Chẩn đoán điện và bệnh lý thần kinh - cơ”, Nhà xuất bản Y học, 165 trang.
3. Nguyễn Hữu Công (2013), “Chẩn đoán điện và ứng dụng lâm sàng”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 125 trang.
4. Junkimura (2001), “Electrodiagnosis in diseases of nerver and muscles. Principles practice“, 991 pages.
GHI ĐIỆN CƠ BẰNG ĐIỆN CỰC KIM
I. ĐẠI CƯƠNG
Ghi điện cơ là phương pháp thăm dò được sử dụng để nghiên cứu phản ứng điện của thần kinh và cơ, đánh giá sự mất phân bố thần kinh của cơ.
Điện cơ dựa trên nguyên tắc: Tổn thương dây thần kinh ngoại biên có loại thoái hóa sợi trục và loại hủy myelin. Loại thứ nhất có thể phát hiện được bằng dùng điện cực kim đâm vào bắp cơ do dây thần kinh đó chi phối để ghi nhận các điện thế tự phát của cơ và các đơn vị vận động (MUP) (các sợi cơ do một sợi trục chi phối thành một đơn vị vận động. Khi một nơ ron vận động phát xung thì tất cả các sợi cơ do nó chi phối sẽ co lại, tạo thành một làn sóng điện duy nhất gọi là đơn vị vận động). Loại thứ hai sẽ biểu hiện bằng các thay đổi tốc độ dẫn truyền. Ngoài ra có thể gặp bệnh lý kiểu hỗn hợp cả hai loại.
II. CHỈ ĐỊNH
Chẩn đoán các tổn thương cơ do thần kinh, do bệnh cơ hoặc các bệnh lý khác:
- Tổn thương nhu mô cơ (bệnh lý cơ, viêm cơ)
- Chẩn đoán và tiên lượng tổn thương dây thần kinh do chấn thương (chấn thương cột tủy, chấn thương dây thần kinh).
- Chẩn đoán hoặc khẳng định những nghi ngờ bệnh lý thần kinh ngoại biên (do tăng ure huyết, do rối loạn chuyển hóa hoặc miễn dịch, do đái tháo đường..).
- Chẩn đoán phân biệt những triệu chứng than phiền (đau ở chi, yếu chi, mỏi, chuột rút, bồn chồn, rối loạn cảm giác da, dị cảm..).
- Định khu những tổn thương thần kinh cục bộ hoặc do chèn ép (hội chứng ống cổ tay, cổ chân, ép rễ thần kinh), viêm dây thần kinh, bệnh thần kinh vận động, bệnh đơn dây thần kinh, bệnh rễ thần kinh, bệnh lý đám rối thần kinh.
III. CHỐNG CHỈ ĐỊNH
Khi ghi điện cực kim có thể không làm khi bệnh nhân đang điều trị bằng thuốc chống đông như heparin.
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sĩ, một kỹ thuật viên
2. Phương tiện, dụng cụ, thuốc: vật tư sử dụng trong đo Điện cơ
|
STT |
Tên kỹ thuật |
Nhân lực |
Thời gian |
Vật tư |
Đơn vị tính |
Số lượng |
|
|
1 |
Điện cơ đồ 1 cơ |
1 Bác sĩ 1 KTV |
30 phút |
1 |
Điện cực kim |
chiếc |
1 |
|
2 |
Điện cực tiếp đất |
cái |
0.005 |
||||
|
3 |
Bông |
gói |
0.2 |
||||
|
4 |
Cồn sát trùng |
lít |
0.01 |
||||
|
5 |
Nước muối sinh lý |
lít |
0.05 |
||||
|
6 |
Dung dịch Cidex |
lít |
0.05 |
||||
|
7 |
Găng khám |
đôi |
2 |
||||
|
8 |
Khẩu trang |
cái |
2 |
||||
|
9 |
Giấy in A4 |
gam |
0.01 |
||||
|
2 |
Điện cơ đồ nhiều cơ |
1 Bác sĩ 1 KTV |
60 phút |
1 |
Điện cực kim |
chiếc |
1 |
|
|
|
|
|
2 |
Điện cực tiếp đất |
cái |
0.005 |
|
|
|
|
|
3 |
Bông |
gói |
0.2 |
|
|
|
|
|
4 |
Cồn sát trùng |
lít |
0.01 |
|
|
|
|
|
5 |
Nước muối sinh lý |
lít |
0.05 |
|
|
|
|
|
6 |
Dung dịch Cidex |
lít |
0.05 |
|
|
|
|
|
7 |
Găng khám |
đôi |
2 |
|
|
|
|
|
8 |
Khẩu trang |
cái |
2 |
|
|
|
|
|
9 |
Giấy in A4 |
gam |
0.01 |
|
Khấu hao chung |
10 |
Máy điện cơ |
1 máy |
0,0001 |
|||
- Sau khi đo: rửa điện cực dẫn truyền và lau khô, hấp kim.
3. Người bệnh: hướng dẫn người bệnh phối hợp trong khi ghi điện cơ
4. Hồ sơ bệnh án: cần ghi rõ tên tuổi địa chỉ, giới tính, chẩn đoán lâm sàng, ngày giờ ghi điện cơ.
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ: đối chiếu hồ sơ bệnh án và người bệnh.
2. Kiểm tra người bệnh
Người bệnh ở tư thế thư giãn cơ và chuẩn bị máy.
3. Thực hiện kỹ thuật
3.1. Bước 1: Người bệnh thư giãn cơ, đâm điện cực kim xuyên qua da vào cơ, rồi đâm kim từng nấc một nhằm khảo sát các hoạt động điện do kim đâm gây ra.
3.2. Bước 2: Để kim nằm im trong bắp cơ đang thư giãn hoàn toàn (không co cơ), nhằm tìm các hoạt động điện tự phát của cơ đó nếu có.
3.3. Bước 3: Cho người bệnh co cơ một cách nhẹ nhàng để các đơn vị vận động phát xung rời rạc, khảo sát hình ảnh của từng điện thế của đơn vị vận động.
3.4. Bước 4: Yêu cầu người bệnh co cơ mạnh dần lên để khảo sát hiện tượng kết tập của các đơn vị vận động, cho tới mức người bệnh co cơ tối đa để xem hình ảnh giao thoa của các đơn vị vận động. Chú ý khi ghi quan sát các sóng ghi được trên màn hình cần nghe cả âm thanh các sóng phát ra.
VI. ĐÁNH GIÁ, GHI HỒ SƠ VÀ BÁO CÁO
Nhận xét kết quả:
Những thay đổi do thần kinh (neurogen) là quá trình tái phân bố thần kinh và được biểu hiện dưới 2 dạng: tái phân bố sợi trục biểu hiện là đa pha, thời khoảng rộng, biên độ cao. Thay đổi neurogen thường gặp trong các bệnh thần kinh gây tổn thương cơ. Khi co cơ tăng dần tới cực đại: nguyên tắc cỡ mẫu bị phá vỡ, các đơn vị vận động lớn hơn xuất hiện sớm, có hiện tượng tăng tốc, có khoảng trống điện cơ.
Những thay đổi do bệnh cơ có các đơn vị vận động giảm về biên độ, thời khoảng ngắn, đa pha (hẹp, thấp và đa pha).
TÀI LIỆU THAM KHẢO
1. Vũ Anh Nhị, Lê Minh, Lê Văn Thính, Nguyễn Hữu Công (2010), “Bệnh học Thần kinh - Cơ (Sau Đại học)”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 245 trang.
2. Nguyễn Hữu Công (1998), “ Chẩn đoán điện và bệnh lý thần kinh - cơ”, Nhà xuất bản Y học, 165 trang.
3. Nguyễn Hữu Công (2013), “Chẩn đoán điện và ứng dụng lâm sàng”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 125 trang.
4. Junkimura (2001), “Electrodiagnosis in diseases of nerver and muscles. Principles practice”, 991 pages.
GHI ĐIỆN CƠ ĐIỆN THẾ KÍCH THÍCH THỊ GIÁC, THÍNH GIÁC
I. ĐẠI CƯƠNG
Ghi điện thế kích thích cho phép ghi và phân tích các làn sóng điện ở vỏ não và tủy sống xuất hiện khi hệ thần kinh trung ương đáp ứng với các kích thích điện ở dây thần kinh ngoại vi hay kích thích các cơ quan giác quan (mắt, tai). Để ghi được các điện thế kích thích, trừ điện thế kích thích vận động, thường cần kích thích vài trăm lần tới vài nghìn lần, dùng máy ghi được điện toán hóa, nhằm lưu giữ các tín hiệu thu được, rồi tính trung bình cộng, nhờ vậy loại bỏ các nhiễu và cho đường các sóng điện thế kích thích ghi rõ ràng. Người ta dùng máy ghi điện cơ có gắn kèm theo các bộ phận chuyên biệt để kích thích (âm thanh, ánh sáng, từ trường).
II. CHỈ ĐỊNH
Điện thế kích thích thị giác
Giúp đánh giá sự toàn vẹn của đường thị giác từ dây thần kinh II, qua giao thoa thị giác và dải thị giác, tới thể gối ngoài và phóng chiếu thể gối - khe cựa cho tới vỏ não thị giác nhưng chủ yếu là cho tổn thương trước giao thoa nhưng cũng có thể phân biệt được những tổn thương dẫn truyền thị giác sau giao thoa.
Chỉ định trong bệnh: Xơ cứng rải rác, mù vỏ não, bệnh lý thần kinh thị trước giao thoa, glaucoma, Parkinson. Còn để đo thị lực trẻ nhỏ
Điện thế kích thích thính giác thân não
Chẩn đoán xơ cứng rải rác, các u ở hố sau (u thính giác, u thần kinh đệm, ở thần não), các tổn thương thân não gây hôn mê hoặc chết não,và theo dõi trong phẫu thuật. Ngoài ra còn để khảo sát bệnh điếc trẻ nhỏ.
III. CHỐNG CHỈ ĐỊNH: Không có
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sỹ, một kỹ thuật viên
2. Phương tiện, dụng cụ, thuốc: vật tư sử dụng trong đo Điện cơ
|
Tên kỹ thuật |
Nhân lực |
Thời gian |
Vật tư |
Đơn vị tính |
Số lượng |
|
|
Điện thế kích thích thị giác |
1 Bác sĩ 1 KTV |
60 phút |
1 |
Điện cực ghi bề mặt |
chiếc |
5 |
|
2 |
Điện cực tiếp đất |
cái |
0.005 |
|||
|
3 |
Gel tẩy sạch da |
tuýp |
0.01 |
|||
|
4 |
Paste dẫn điện |
lọ |
0.05 |
|||
|
5 |
Nước muối sinh lý |
lít |
0.05 |
|||
|
6 |
Giấy in A4 |
gam |
0.01 |
|||
|
Điện thế kích thích thính giác |
1 Bác sĩ 1 KTV |
60 phút |
1 |
Điện cực ghi bề mặt |
chiếc |
4 |
|
2 |
Điện cực tiếp đất |
cái |
0.005 |
|||
|
3 |
Gel tẩy sạch da |
tuýp |
0.01 |
|||
|
4 |
Paste dẫn điện |
lọ |
0.05 |
|||
|
5 |
Nước muối sinh lý |
lít |
0.05 |
|||
|
6 |
Giấy in A4 |
gam |
0.01 |
|||
|
Khấu hao chung |
Máy điện cơ |
1 máy |
0,0001 |
|||
3. Người bệnh: người bệnh làm điện thế kích thích (SEP, VEP, BAEP, thần kinh V) nên gội đầu và ăn uống, đi vệ sinh trước khi đo.
4. Hồ sơ bệnh án: cần ghi rõ tên tuổi địa chỉ, giới tính, chẩn đoán lâm sàng, ngày giờ ghi điện cơ.
V. CÁC BƯỚC TIẾN HÀNH VI, ĐÁNH GIÁ, GHI HỒ SƠ VÀ BÁO CÁO
1. Kiểm tra hồ sơ: đối chiếu hồ sơ bệnh án và người bệnh.
2. Kiểm tra người bệnh
Người bệnh ở tư thế thư giãn cơ và chuẩn bị máy.
3. Thực hiện kỹ thuật
3.1. Điện thế kích thích thị giác
Điện thế kích thích thị giác là những sóng điện của não, ghi được khi có kích thích ánh sáng. Kích thích ánh sáng vào một mắt, dưới dạng chớp ánh sáng hình bàn cờ, gồm các ô vuông màu tương phản tối đa (đen và trắng) xen kẽ nhau. Chớp sáng có tần số khoảng 2 Hz. Điện cực ghi gồm một điện cực chính giữa chẩm (Oz của điện não) và 2 điện cực hai bên cách nhau 5cm (O1 và O2 của điện não). Thực hiện 100-200 kích thích. Thường có hai sóng một sóng âm có thời gian tiềm tàng 75ms (N75), một sóng dương tiếp sau có thời gian tiềm 100ms (P100), quan trọng nhất P100 phản ánh tính toàn vẹn của hệ dẫn truyền thị giác.
3.2. Điện thế kích thích thính giác thân não
Bao gồm các điện thế (sóng) được đánh dấu bằng chữ số la mã, xuất hiện trong vòng 10ms đầu tiên sau kích thích âm thanh. Các BAEP phản ánh tính toàn vẹn của hệ dẫn truyền thính giác. Khi đo điện thế ta cho người bệnh đeo tai nghe, kích thích bằng âm thanh ở riêng một tai. Âm thanh có cường độ 90- 120 dB, âm thanh đều đặn lặp đi lặp lại với tần số khoảng 8-10 lần/phút. Các điện cực ghi được đặt ở dái tai, xương chũm hai bên và Cz. Người ta thường ghi được 5 làn sóng, đánh số từ I đến V. điện thế I phản ánh chức năng thính giác của dây VIII, điện thế II, và III liên quan tới hành cầu, IV, V liên quan tới chức năng cầu não trên và trung não dưới. Khi các cấu trúc này bị tổn thương, nhất là tổn thương myelin, thì các điện thế này thay đổi. Trên người bệnh hôn mê sâu, thay đổi BAEP chứng tỏ một tiên lượng xấu và khả năng hôn mê do căn nguyên tổn thương giải phẫu. Ngược lại, nếu BAEP còn nguyên vẹn chứng tỏ một tiên lượng khá hơn và nghĩ đến căn nguyên chuyển hóa hay nhiễm độc thuốc.Trong chết não, nếu còn sóng điện não trong khi mất BAEPs cho thấy khả năng tử vong cao (chết não), ngược lại nếu mất sóng điện não (hặc rối loạn nặng nề điện não) trong khi BAEP còn tốt thì chứng tỏ một tình trạng hôn mê sâu mà thôi, chưa chắc đã chết não.
TÀI LIỆU THAM KHẢO
1. Vũ Anh Nhị, Lê Minh, Lê Văn Thính, Nguyễn Hữu Công (2010), “Bệnh học Thần kinh - Cơ (Sau Đại học)”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 245 trang.
2. Nguyễn Hữu Công (1998), “Chẩn đoán điện và bệnh lý thần kinh - cơ”, Nhà xuất bản Y học, 165 trang.
3. Nguyễn Hữu Công (2013), “Chẩn đoán điện và ứng dụng lâm sàng”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 125 trang.
4. Junkimura (2001), “Electrodiagnosis in diseases of nerver and muscles. Principles practice”, 991 pages.
GHI ĐIỆN CƠ ĐIỆN THẾ KÍCH THÍCH CẢM GIÁC THÂN THỂ
I. ĐẠI CƯƠNG
Ghi điện thế kích thích cho phép ghi và phân tích các làn sóng điện ở vỏ não và tủy sống xuất hiện khi hệ thần kinh trung ương đáp ứng với các kích thích điện ở dây thần kinh ngoại vi hay kích thích các cơ quan giác quan (mắt, tai). Riêng điện thế kích thích vận động có được nhờ kích thích từ trường trực tiếp từ vỏ não và ghi ở cơ. Các điện thế kích thích có biên độ rất nhỏ và lẫn trong các sóng điện não. Để ghi được các điện thế kích thích, trừ điện thế kích thích vận động, thường cần kích thích vài trăm lần tới vài nghìn lần, dùng máy ghi được điện toán hóa, nhằm lưu giữ các tín hiệu thu được, rồi tính trung bình cộng, nhờ vậy loại bỏ các nhiễu và cho đường các sóng điện thế kích thích ghi rõ ràng. Người ta dùng chính máy ghi điện cơ có gắn kèm theo các bộ phận chuyên biệt để kích thích (âm thanh, ánh sáng hay từ trường).
II. CHỈ ĐỊNH
Điện thế kích thích cảm giác thân thể
Đánh giá các tổn thương rễ thần kinh hay dám rói thần kinh, đánh giá tổn thương của tủy sống hay thùy đỉnh. Bệnh xơ cứng rải rác. Theo dõi tiến trình phẫu thuật
Điện thế kích thích vận động
Đánh giá tổn thương bó tháp, bệnh nơ ron vận động như:
Xơ cứng cột bên teo cơ, bệnh rễ thần kinh, và đám rối, xơ cứng rải rác, phân biệt liệt do căn nguyên tâm lý, giúp tiên lượng trong đột qu
III. CHỐNG CHỈ ĐỊNH: Không
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sĩ, một kỹ thuật viên
2. Phương tiện, dụng cụ, thuốc: vật tư sử dụng trong đo Điện cơ
|
Tên kỹ thuật |
Nhân lực |
Thời gian |
Vật tư |
Đơn vị tính |
Số lượng |
|
|
Điện thế kích thích cảm giác thân thể |
1 Bác sĩ 1 KTV |
60 phút |
1 |
Điện cực ghi bề mặt |
chiếc |
5 |
|
2 |
Điện cực tiếp đất |
cái |
0.005 |
|||
|
3 |
Gel tẩy sạch da |
tuýp |
0.01 |
|||
|
4 |
Paste dẫn điện |
lọ |
0.05 |
|||
|
5 |
Nước muối sinh lý |
lít |
0.05 |
|||
|
6 |
Giấy in A4 |
gam |
0.01 |
|||
|
Khấu hao chung |
|
Máy điện cơ |
1 máy |
0,0001 |
||
3. Người bệnh
- Người bệnh cần ăn uống trước khi đo.
- Người bệnh làm điện thế kích thích (SEP,VEP, BAEP, thần kinh V) nên gội đầu và ăn uống, đi vệ sinh trước khi đo.
- Người bệnh được thăm khám lâm sàng, làm các xét nghiệm thường quy, chuẩn bị tư tưởng, được thông báo và giải thích về cách tiến hành thủ thuật.
4. Hồ sơ bệnh án: cần ghi rõ tên tuổi địa chỉ, giới tính, chẩn đoán lâm sàng, ngày giờ ghi điện cơ.
V. CÁC BƯỚC TIẾN HÀNH VI, ĐÁNH GIÁ, GHI HỒ SƠ VÀ BÁO CÁO
1. Kiểm tra hồ sơ: đối chiếu hồ sơ bệnh án và người bệnh.
2. Kiểm tra người bệnh
Người bệnh ở tư thế thư giãn cơ và chuẩn bị máy.
3. Thực hiện kỹ thuật
Các sóng điện thế kích thích cảm giác thân khi kích thích vào các sợi thần kinh cảm giác ngoại vi. Bao gồm các sóng khác nhau được kí hiệu dựa vào phân cực và thời gian tiềm trung bình. Ví dụ N20 là điện thế âm và thời gian tiềm (thời gian tính từ lúc có kích thích vào dây thần kinh ngoại biên, cho tới khi ghi được sóng điện trên hệ thần kinh trung ương) là khoảng 20ms. Thời gian tiềm ngắn (SSEPs) là kích thích dây thần kinh ở tay là những sóng có thời gian tiềm dưới 25 ms, khi kích thích dây thần kinh ở chân là những sóng có thời gian tiềm dưới 50ms. Thời gian tiềm ngắn (SSEPs) phản ánh tính toàn vẹn của hệ dẫn truyền cảm giác sâu, cột sau tủy sống, dải dọc giữa, đồi thị và phóng chiếu đồi thị vỏ não.
Khi kích thích điện vào một dây thần kinh ngoại vi, ở chi trên thường là dây giữa hoặc trụ, ở chi dưới thường là dây chày sau hoặc dây mác chung. Dùng xung điện có tần số 3-5 Hz với cường độ đủ để gây co nhẹ cơ đối chiếu ngón cái ở tay hoặc cơ gấp ngón cái ở chân, thường là 4-10 mA. Các điện cực ghi đặt ở đường đi của xung hướng tâm ở dây thần kinh ngoại vi, trên tủy sống và vỏ não. Trong bệnh xơ cứng rải rác SSEP bất thường 80% nếu lâm sàng rõ, còn nếu lâm sàng không rõ nó bất thường 25- 35% số người bệnh.
TÀI LIỆU THAM KHẢO
1. Vũ Anh Nhị, Lê Minh, Lê Văn Thính, Nguyễn Hữu Công (2010), “Bệnh học Thần kinh - Cơ (Sau Đại học)”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 245 trang.
2. Nguyễn Hữu Công (1998), “Chẩn đoán điện và bệnh lý thần kinh - cơ”, Nhà xuất bản Y học, 165 trang.
3. Nguyễn Hữu Công (2013), “Chẩn đoán điện và ứng dụng lâm sàng”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 125 trang.
4. Junkimura (2001), “Electrodiagnosis in diseases of nerver and muscles. Principles practice”, 991 pages.
TEST CHẨN ĐOÁN NHƯỢC CƠ BẰNG ĐIỆN SINH LÝ
I. ĐẠI CƯƠNG
Ghi điện cơ là phương pháp thăm dò được sử dụng để nghiên cứu phản ứng điện của thần kinh và cơ, đánh giá sự mất phân bố thần kinh của cơ.
Nhược cơ là một bệnh thần kinh - cơ có đặc tính là mỏi và yếu các cơ vân xuất hiện tăng khi gắng sức và giảm khi nghỉ ngơi, do có sự giảm số lượng các thụ thể acetylcholine ở màng cơ sau synap. Sự thay đổi này làm giảm hiệu lực dẫn truyền thần kinh cơ. Sử dụng kích thích lặp lại, kích thích liên tục tác động trên thân của dây thần kinh và ghi điện thế đáp ứng ở cơ đích. Trong bệnh nhược cơ sẽ có sự suy giảm biên độ và diện tích điện thế đáp ứng của cơ do kích thích lặp lại.
II. CHỈ ĐỊNH
Chẩn đoán và theo dõi những rối loạn chỗ nối thần kinh cơ (bệnh nhược cơ, hội chứng nhược cơ).
III. CHỐNG CHỈ ĐỊNH: không
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sỹ, một kỹ thuật viên
2. Phương tiện, dụng cụ, thuốc: vật tư sử dụng trong đo Điện cơ
|
Tên kỹ thuật |
Nhân lực |
Thời gian |
Vật tư |
Đơn vị tính |
Số lượng |
|
|
Test nhược cơ |
1 Bác sĩ 1 KTV |
30 phút |
1 |
Điện cực ghi bề mặt |
bộ |
1 |
|
2 |
Điện cực kích thích lưỡng cực |
cái |
0.02 |
|||
|
3 |
Điện cực tiếp đất |
cái |
0.005 |
|||
|
4 |
Gel tẩy sạch da |
tuýp |
0.01 |
|||
|
5 |
Paste dẫn điện |
lọ |
0.05 |
|||
|
6 |
Nước muối sinh lý |
lít |
0.05 |
|||
|
7 |
Giấy in A4 |
gam |
0.01 |
|||
|
Khấu hao chung |
8 |
Máy điện cơ |
1 máy |
0,0001 |
||
3. Người bệnh
- Người bệnh cần ăn uống trước khi đo.
- Bệnh nhi cần phải có khăn, tả lót đầy đủ.
- Người bệnh nhược cơ phải ngưng thuốc kháng men trước đo EMG 24 giờ: Mestinon, Prostigmin.
- Người bệnh được thăm khám lâm sàng, làm các xét nghiệm thường quy, chuẩn bị tư tưởng, được thông báo và giải thích về cách tiến hành thủ thuật. Hướng dẫn người bệnh phối hợp trong khi ghi điện cơ.
4. Hồ sơ bệnh án: cần ghi rõ tên tuổi địa chỉ, giới tính, chẩn đoán lâm sàng, ngày giờ ghi điện cơ.
V. CÁC BƯỚC TIẾN HÀNH, ĐÁNH GIÁ, GHI HỒ SƠ VÀ BÁO CÁO
1. Kiểm tra hồ sơ: đối chiếu hồ sơ bệnh án và người bệnh.
2. Kiểm tra người bệnh
Người bệnh ở tư thế thư giãn cơ và chuẩn bị máy (đã được cài đặt sẵn các thông số như tốc độ quét, độ phóng đại, giới hạn tần số cao và thấp).
3. Thực hiện kỹ thuật
- Cách đặt điện cực kích thích và ghi giống như khi làm về đo tốc độ dẫn truyền vận động. Cường độ kích thích trên mức đa (120%). Tìm vị trí điện cực để hình dạng sóng rõ ràng nhất. Chờ vài giây sau khi kích thích thử để cho cơ phục hồi lại trạng thái bình thường. Kích thích chuỗi xung (10 xung) và ghi sóng. Thông thường người ta chọn 3 cơ sau để làm test thử: một cơ nhỏ ở bàn tay (ô mô cái hoặc ô mô út), cơ thang hoặc một cơ khác ở vai (ví dụ cơ delta), sau đó là một cơ ở mặt.
- Kỹ thuật: Kích thích lặp lại liên tiếp:
Chuỗi 10 kích thích bằng xung điện liên tiếp ở tần số 3 Hz (3 kích thích/giây). Nếu biên độ co cơ thứ 4 hoặc 5 so với biên độ cơ cơ đầu tiên giảm khoảng 5% thì nghi ngờ bệnh nhược cơ. Nếu suy giảm trên 10% và được thấy ở ít nhất 2 cơ bắp thì coi như chắc chắn bị bệnh nhược cơ.
Nếu nghi ngờ có hội chứng nhược cơ có thể thực hiện thêm chuỗi 30-50 kích thích liên tiếp, tần số 50Hz cũng thấy có hiện tượng suy giảm chút ít nhưng sau đó các biên độ co cơ tăng lên (gọi là hiện tượng tăng cường), với đặc điểm càng về sau càng cao hơn trước và sẽ cao hơn cả co cơ đầu tiên trong chuỗi đó. Nếu biên độ co cơ về sau cao hơn biên độ co cơ ban đầu của chuỗi từ 200% trở lên thì chẩn đoán hội chứng Eaton- Lambert.
- Sau khi dùng kháng cholinesterase: giảm nhẹ đi hoặc biến mất, càng khẳng định chẩn đoán nhược cơ. Dương tính rõ rệt ở cơ yếu nhất.
TÀI LIỆU THAM KHẢO
1. Vũ Anh Nhị, Lê Minh, Lê Văn Thính, Nguyễn Hữu Công (2010), “Bệnh học Thần kinh - Cơ (Sau Đại học)”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 245 trang.
2. Nguyễn Hữu Công (1998), “Chẩn đoán điện và bệnh lý thần kinh - cơ”, Nhà xuất bản Y học, 165 trang.
3. Nguyễn Hữu Công (2013), “Chẩn đoán điện và ứng dụng lâm sàng”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 125 trang.
4. Junkimura (2001), “Electrodiagnosis in diseases of nerver and muscles. Principles practice”, 991 pages.
GHI ĐIỆN CƠ ĐO TỐC ĐỘ DẪN TRUYỀN VẬN ĐỘNG VÀ CẢM GIÁC CỦA DÂY THẦN KINH NGOẠI BIÊN CHI TRÊN
I. ĐẠI CƯƠNG
Ghi điện cơ là phương pháp thăm dò được sử dụng để nghiên cứu phản ứng điện của thần kinh và cơ, đánh giá sự mất phân bố thần kinh của cơ. Tốt hơn là được sử dụng để chẩn đoán điện ở ngoại biên. Điện cơ để thăm dò nhưng cũng để đo tốc độ dẫn truyền vận động và cảm giác.
II. CHỈ ĐỊNH
- Chẩn đoán các tổn thương cơ do thần kinh, do bệnh cơ hoặc các bệnh lý khác:
+ Chẩn đoán và tiên lượng tổn thương dây thần kinh do chấn thương (chấn thương cột tủy, chấn thương dây thần kinh).
+ Chẩn đoán hoặc khẳng định những nghi ngờ bệnh lý thần kinh ngoại biên (do tăng ure huyết, do rối loạn chuyển hóa hoặc miễn dịch, do đái tháo đường..).
+ Chẩn đoán phân biệt những triệu chứng than phiền (đau ở chi, yếu chi, mỏi, chuột rút, bồn chồn, rối loạn cảm giác da, dị cảm..).
+ Định khu những tổn thương thần kinh cục bộ hoặc do chèn ép (hội chứng ống cổ tay, cổ chân, ép rễ thần kinh), viêm dây thần kinh, bệnh thần kinh vận động, bệnh đơn dây thần kinh, bệnh rễ thần kinh, bệnh lý đám rối thần kinh.
III. CHỐNG CHỈ ĐỊNH
Khi ghi điện cực kim hoặc đo tốc độ dẫn truyền có thể không làm khi người bệnh đang điều trị bằng thuốc chống đông như warfarin, ức chế thrombin trực tiếp
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sỹ, một kỹ thuật viên
2. Phương tiện, dụng cụ, thuốc: vật tư sử dụng trong đo Điện cơ
|
Tên kỹ thuật |
Nhân lực |
Thời gian |
Vật tư |
Đơn vị tính |
Số lượng |
|
|
Đo tốc độ dẫn truyền thần kinh chi trên; sóng F chi trên |
1 Bác sĩ 1 KTV |
75 phút |
1 |
Điện cực ghi bề mặt (dùng nhiều lần) |
bộ |
0.03 |
|
2 |
Điện cực kích thích lưỡng cực |
cái |
0.01 |
|||
|
3 |
Điện cực tiếp đất |
cái |
0.005 |
|||
|
4 |
Điện cực nhẫn |
bộ |
0.01 |
|||
|
5 |
Gel tẩy sạch da |
tuýp |
0.01 |
|||
|
6 |
Paste dẫn điện |
lọ |
0.01 |
|||
|
7 |
Nước muối sinh lý |
lít |
0.05 |
|||
|
8 |
Giấy in A4 |
gam |
0.01 |
|||
|
Khấu hao chung |
9 |
Máy điện cơ |
1 máy |
0,0001 |
||
3. Người bệnh: bệnh nhi cần phải có khăn, tả lót đầy đủ.
4. Hồ sơ bệnh án: cần ghi rõ tên tuổi địa chỉ, giới tính, chẩn đoán lâm sàng, ngày giờ ghi điện cơ.
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ: đối chiếu hồ sơ bệnh án và người bệnh.
2. Kiểm tra người bệnh
Người bệnh ở tư thế thư giãn cơ và chuẩn bị máy
3. Thực hiện kỹ thuật
3.1. Mắc điện cực
Để tránh hiện tượng dẫn truyền bị ức chế do cực dương, nên để cực âm hướng về phía cặp điện cực ghi, và cực dương ở phía xa so với cặp điện cực ghi hoặc điện cực dương nằm lệch ra ngoài thân dây thần kinh. Dây đất được đặt giữa điện cực ghi và điện cực kích thích.
- Đo tốc độ dẫn truyền vận động: Đặt một cặp điện cực ghi bề mặt (dây giữa tại mô cái, dây trụ tại mô út). Điện cực kích thích: đặt ở thân dây thần kinh ngoại vi của nó (dây giữa, dây trụ tại cổ tay), khi kích thích ta có thời gian tiềm tàng vận động ngoại vi. Sau đó kích thích chính dây thần kinh đó ở phía trên (dây giữa, dây trụ ở khuỷu).
- Đo tốc độ dẫn truyền cảm giác: Dây giữa điện cực kích thích đặt ở ngón tay (dây giữa ở ngón II, I, III) điện cực ghi ở cổ tay hoặc nếp khuỷu. Dây trụ điện cực kích thích đặt ở ngón tay V. Điện cực ghi ở cổ tay hoặc rãnh khuỷu. Dây quay điện cực kích thích đặt ở ngay bờ xương quay, điện cực ghi ở hõm lào (da mu tay giữa ngón I và II).
3.2. Cường độ kích thích: thường dùng xung điện một chiều kéo dài 0,2- 0,5ms. Cường độ kích thích là cường độ trên cực đại, thường 120%- 130% của chính nó.
3.3. Tiến hành
- Đo tốc độ dẫn truyền vận động: Tìm thời gian tiềm tàng ngoại vi: Dùng thước dây để đo khoảng cách giữa hai điểm, từ đó tính được tốc độ dẫn truyền vận động và biên độ của các sóng,
- Đo tốc độ dẫn truyền cảm giác: tìm cường độ kích thích điện cho tới lúc thu được sóng đáp ứng. Tính tốc độ dẫn truyền cảm giác dựa vào thời gian tiềm tàng cảm giác và khoảng cách đo được từ điện cực ghi tới điện cực kích thích. Biên độ là biên độ lớn nhất của sóng cảm giác ghi được.
VI. ĐÁNH GIÁ, GHI HỒ SƠ VÀ BÁO CÁO
- Tình trạng người bệnh sau khi ghi điện cơ đồ. Ngày giờ ghi điện cơ đồ.
+ Nhận xét kết quả: kết quả thu được có thay đổi tốc độ dẫn truyền vận động, cảm giác, biên độ đáp ứng, thời gian tiềm tàng ngoại vi của các dây thần kinh có thay đổi không và nếu có tổn thương thần kinh ngoại biên phải hướng đến ưu thế tổn thương mất myelin hay tổn thương sợi trục.
TÀI LIỆU THAM KHẢO
1. Vũ Anh Nhị, Lê Minh, Lê Văn Thính, Nguyễn Hữu Công (2010), “Bệnh học Thần kinh - Cơ (Sau Đại học)”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 245 trang.
2. Nguyễn Hữu Công (1998), “Chẩn đoán điện và bệnh lý thần kinh - cơ”, Nhà xuất bản Y học, 165 trang.
3. Nguyễn Hữu Công (2013), “Chẩn đoán điện và ứng dụng lâm sàng”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 125 trang.
4. Junkimura (2001), “Electrodiagnosis in diseases of nerver and muscles. Principles practice”, 991 pages.
GHI ĐIỆN CƠ ĐO TỐC ĐỘ DẪN TRUYỀN VẬN ĐỘNG VÀ CẢM GIÁC CỦA DÂY THẦN KINH NGOẠI BIÊN CHI DƯỚI
I. ĐẠI CƯƠNG
Ghi điện cơ là phương pháp thăm dò được sử dụng để nghiên cứu phản ứng điện của thần kinh và cơ, đánh giá sự mất phân bố thần kinh của cơ. Tốt hơn là được sử dụng để chẩn đoán điện ở ngoại biên. Điện cơ để thăm dò nhưng cũng để đo tốc độ dẫn truyền vận động và cảm giác.
II. CHỈ ĐỊNH
- Chẩn đoán các tổn thương cơ do thần kinh, do bệnh cơ hoặc các bệnh lý khác:
+ Chẩn đoán và tiên lượng tổn thương dây thần kinh do chấn thương (chấn thương cột tủy, chấn thương dây thần kinh).
+ Chẩn đoán hoặc khẳng định những nghi ngờ bệnh lý thần kinh ngoại biên (do tăng ure huyết, do rối loạn chuyển hóa hoặc miễn dịch, do đái tháo đường..).
+ Chẩn đoán phân biệt những triệu chứng than phiền (đau ở chi, yếu chi, mỏi, chuột rút, bồn chồn, rối loạn cảm giác da, dị cảm..).
+ Định khu những tổn thương thần kinh cục bộ hoặc do chèn ép (hội chứng ống cổ tay, cổ chân, ép rễ thần kinh), viêm dây thần kinh, bệnh thần kinh vận động, bệnh đơn dây thần kinh, bệnh rễ thần kinh, bệnh lý đám rối thần kinh.
III. CHỐNG CHỈ ĐỊNH
Khi đo tốc độ dẫn truyền có thể không làm khi bệnh nhân đang điều trị bằng thuốc chống đông
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sỹ, một kỹ thuật viên
2. Phương tiện, dụng cụ, thuốc: vật tư sử dụng trong đo Điện cơ
|
Tên kỹ thuật |
Nhân lực |
Thời gian |
Vật tư |
Đơn vị tính |
Số lượng |
|
|
Đo tốc độ dẫn truyền thần kinh chi dưới; sóng F chi dưới; phản xạ Hoffman |
1 Bác sĩ 1 KTV |
90 phút |
1 |
Điện cực ghi bề mặt |
bộ |
0.03 |
|
2 |
Điện cực kích thích lưỡng cực |
cái |
0.01 |
|||
|
3 |
Điện cực nhẫn |
bộ |
0.01 |
|||
|
4 |
Điện cực tiếp đất |
cái |
0.005 |
|||
|
5 |
Gel tẩy sạch da |
tuýp |
0.01 |
|||
|
6 |
Paste dẫn điện |
lọ |
0.01 |
|||
|
7 |
Nước muối sinh lý |
lít |
0.05 |
|||
|
8 |
Giấy in A4 |
gam |
0.01 |
|||
|
Khấu hao chung |
9 |
Máy điện cơ |
1 máy |
0,0001 |
||
- Máy điện cơ có đủ dây dẫn và bản điện cực. Hệ thống dây đất.
3. Người bệnh: hướng dẫn người bệnh phối hợp trong khi ghi điện cơ.
4. Hồ sơ bệnh án: cần ghi rõ tên tuổi địa chỉ, giới tính, chẩn đoán lâm sàng, ngày giờ ghi điện cơ.
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ: đối chiếu hồ sơ bệnh án và người bệnh.
2. Kiểm tra người bệnh
Người bệnh ở tư thế thư giãn cơ và chuẩn bị máy (đã được cài đặt sẵn các thông số như tốc độ quét, độ phóng đại, giới hạn tần số cao và thấp).
3. Thực hiện kỹ thuật
3.1. Mắc điện cực
Để tránh hiện tượng dẫn truyền bị ức chế do cực dương, nên để cực âm hướng về phía cặp điện cực ghi, và cực dương ở phía xa so với cặp điện cực ghi hoặc điện cực dương nằm lệch ra ngoài thân dây thần kinh. Dây đất được đặt giữa điện cực ghi và điện cực kích thích.
Đo tốc độ dẫn truyền vận động
Đặt một cặp điện cực ghi bề mặt (dây mác ở cơ duỗi ngắn ở mu bàn chân gần cổ chân, dây chày tại cơ dạng ngón trong ở hòm trong bàn chân). Điện cực kích thích: đặt ở thân dây thần kinh ngoại vi của nó (dây chày ở ngay mắt cá trong, dây mác ở cổ chân), khi kích thích ta có thời gian tiềm tàng vận động ngoại vi. Sau đó kích thích chính dây thần kinh đó ở phía trên (dây chày, dây mác ở đầu gối).
- Đo tốc độ dẫn truyền cảm giác: Dây mác nông điện cực kích thích đặt ở mặt ngoài cẳng chân, điện cực ghi ở mu bàn chân.
3.2. Cường độ kích thích
Thường dùng xung điện một chiều kéo dài 0,2 - 0,5ms. Cường độ kích thích là cường độ trên cực đại, thường 120%- 130% của chính nó.
3.3. Tiến hành
- Đo tốc độ dẫn truyền vận động: Tìm thời gian tiềm tàng ngoại vi: Dùng thước dây để đo khoảng cách giữa hai điểm, từ đó tính được tốc độ dẫn truyền vận động. biên độ của các sóng,
- Đo tốc độ dẫn truyền cảm giác: tìm cường độ kích thích điện cho tới lúc thu được sóng đáp ứng. Tính tốc độ dẫn truyền cảm giác dựa vào thời gian tiềm tàng cảm giác và khoảng cách đo được từ điện cực ghi tới điện cực kích thích. Biên độ là biên độ lớn nhất của sóng cảm giác ghi được.
VI. ĐÁNH GIÁ, GHI HỒ SƠ VÀ BÁO CÁO
- Tình trạng người bệnh sau khi ghi điện cơ đồ
- Ngày giờ ghi điện cơ đồ.
+ Nhận xét kết quả: kết quả thu được có thay đổi tốc độ dẫn truyền vận động, cảm giác, biên độ đáp ứng, thời gian tiềm tàng ngoại vi của các dây thần kinh có thay đổi không và nếu có tổn thương thần kinh ngoại biên phải hướng đến ưu thế tổn thương mất myelin hay tổn thương sợi trục.
TÀI LIỆU THAM KHẢO
1. Vũ Anh Nhị, Lê Minh, Lê Văn Thính, Nguyễn Hữu Công (2010), “Bệnh học Thần kinh - Cơ (Sau Đại học)”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 245 trang.
2. Nguyễn Hữu Công (1998), “Chẩn đoán điện và bệnh lý thần kinh - cơ”, Nhà xuất bản Y học, 165 trang.
3. Nguyễn Hữu Công (2013), “Chẩn đoán điện và ứng dụng lâm sàng”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 125 trang.
4. Junkimura (2001), “Electrodiagnosis in diseases of nerver and muscles. Principles practice”, 991 pages.
ĐO TỐC ĐỘ PHẢN XẠ HOFFMANN VÀ SÓNG F CỦA THẦN KINH NGOẠI VI BẰNG ĐIỆN CƠ
I. ĐẠI CƯƠNG
Sóng F (F- Wave):Các xung điện truyền trong sợi thần kinh theo hai chiều. Khi kích thích dây thần kinh, các xung điện truyền tới thân tế bào nằm trong tủy sống và kích thích thân tế bào. Thân tế bào bị kích thích này sẽ hình thành các xung điện truyền ngược lại trên cùng một dây thần kinh đến các sợi cơ. Đây gọi là sóng F.
- Phản xạ Hoffmann (phản xạ H) là phản xạ đơn của synap thần kinh và thường chỉ đo được ở vài cơ. Phản xạ H được tạo ra so với kích thích sợi Ia của thần kinh chày hoặc giữa, đi qua hạch rễ sau, và chuyển qua synap trung tâm đến sừng trước tủy rồi đi tới cơ theo sợi trục vận động alpha..
II. CHỈ ĐỊNH
Chỉ định đo phản xạ H:
- Phản xạ H là tiêu chuẩn chẩn đoán sớm để chẩn đoán hội chứng Guillain Barre
- Gián tiếp chẩn đoán xem có hiện tượng chèn ép tủy trên khoanh tủy chi phối.
- Chẩn đoán bệnh lý rễ S1 (chênh lệch thời gian tiềm 2 bên >1,5ms), cổ 7.
- Ứng dụng trong du hành trong không gian trong trạng thái không trọng lượng kéo dài. Điều này có thể làm giảm chức năng vận động của hai chân sau chuyến bay dài ngày: ứng dụng phản xạ H để nghiên cứu về tính chịu kích thích của tủy sống.
Chỉ định đo sóng F: Sóng F có thể cho biết tình trạng không những các dây thần kinh vận động (motor nerves), mà còn cho biết tình trạng của dây thần kinh vận động gần và sừng trước tủy trong tủy sống.
III. CHỐNG CHỈ ĐỊNH: không
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sĩ, một kỹ thuật viên
2. Phương tiện, dụng cụ, thuốc: vật tư sử dụng trong đo Điện cơ
|
TT |
Tên kỹ thuật |
Nhân lực |
Thời gian |
Vật tư |
Đơn vị tính |
Số lượng |
|
|
1 |
Sóng F chi trên, phản xạ Hoffman |
1 Bác sĩ 1 KTV |
75 phút |
1 |
Điện cực ghi bề mặt (dùng nhiều lần) |
bộ |
0.03 |
|
2 |
Điện cực kích thích lưỡng cực |
cái |
0.01 |
||||
|
3 |
Điện cực tiếp đất |
cái |
0.005 |
||||
|
4 |
Điện cực nhẫn |
bộ |
0.01 |
||||
|
5 |
Gel tẩy sạch da |
tuýp |
0.01 |
||||
|
6 |
Paste dẫn điện |
lọ |
0.01 |
||||
|
7 |
Nước muối sinh lý |
lít |
0.05 |
||||
|
8 |
Giấy in A4 |
gam |
0.01 |
||||
|
2 |
Sóng F chi dưới; phản xạ Hoffman |
1 Bác sĩ 1 KTV |
90 phút |
1 |
Điện cực ghi bề mặt |
bộ |
0.03 |
|
2 |
Điện cực kích thích lưỡng cực |
cái |
0.01 |
||||
|
3 |
Điện cực nhẫn |
bộ |
0.01 |
||||
|
4 |
Điện cực tiếp đất |
cái |
0.005 |
||||
|
5 |
Gel tẩy sạch da |
tuýp |
0.01 |
||||
|
6 |
Paste dẫn điện |
lọ |
0.01 |
||||
|
7 |
Nước muối sinh lý |
lít |
0.05 |
||||
|
8 |
Giấy in A4 |
gam |
0.01 |
||||
|
Khấu hao chung |
Máy điện cơ |
1 máy |
0,0001 |
||||
3. Người bệnh: người bệnh được giải thích về cách tiến hành thủ thuật.
4. Hồ sơ bệnh án: cần ghi rõ tên tuổi địa chỉ, giới tính, chẩn đoán lâm sàng, ngày giờ ghi điện cơ.
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ: đối chiếu hồ sơ bệnh án và người bệnh.
2. Kiểm tra người bệnh
Người bệnh ở tư thế thư giãn cơ và chuẩn bị máy
3. Thực hiện kỹ thuật
Đo tốc độ
3.1. Sóng F: Đặt điện cực tương tự trong đo dẫn truyền vận động nhưng điện cực kích thích phải để cực âm hướng về gốc chi, còn cực dương ở hướng ngọn dây thần kinh. Cường độ kích thích trên mức tối đa (120%). Sóng F xuất hiện một cách ngẫu nhiên sau sóng M (sóng cơ) tại những điểm với các hình dạng khác nhau.
3.2. Phản xạ Hoffman: đặt điện cực ghi ở cơ dép, kích thích điện vào thân dây thần kinh ở hố khoeo, vị trí đặt điện cực như trong đo dẫn truyền vận động nhưng điện cực âm ở phần gốc (quay điện cực kích thích 180o). Cường độ kích thích trên tối đa tìm sóng F rồi giảm dần tìm phản xạ H hoặc cường độ kích thích rất nhỏ tìm phản xạ H rồi tăng dần cho đến phát hiện sóng F.
VI. ĐÁNH GIÁ, GHI HỒ SƠ VÀ BÁO CÁO
- Tình trạng người bệnh sau khi ghi điện cơ đồ.
- Ngày giờ ghi điện cơ đồ.
+ Nhận xét kết quả:
Sóng F: hình dạng khác và thấp hơn sóng M và luôn thay đổi, thường dưới 5% của M. Nếu thời gian tiềm của sóng F kéo dài một cách bất thường thì có thể đoạn bệnh lý nằm ở đoạn gốc dây thần kinh, các đám rối thần kinh hoặc rễ trước. Tổn thương đám rối cánh tay, sóng F tại dây giữa và trụ có thời gian tiềm dài ra và tần số giảm xuống. Trong hội chứng Guillain Barre giai đoạn sớm thời gian tiềm sóng F kéo dài ra rõ rệt hoặc mất hẳn thậm chí ngay cả khi dịch tủy bình thường.
Phản xạ H: Cường độ thấp, thời gian tiềm không thay đổi, hình dạng gần giống M và ổn định. Biên độ cao 50%-100% tối đa M. Tăng cường độ kích thích biến mất và thay bằng F, trên 1,5ms. Phản xạ H ở cơ dép/cơ sinh đôi cẳng chân giúp khả năng khảo sát tổn thương rễ S1, ở cơ gấp cổ tay quay cho thông tin về dẫn truyền cảm giác hướng tâm đoạn gần gốc của rễ cổ 6 và 7. Mất phản xạ H là dấu hiệu sớm để chẩn đoán hội chứng Guillain Barre.
TÀI LIỆU THAM KHẢO
1. Vũ Anh Nhị, Lê Minh, Lê Văn Thính, Nguyễn Hữu Công (2010), “Bệnh học Thần kinh - Cơ (Sau Đại học)”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 245 trang.
2. Nguyễn Hữu Công (1998), “Chẩn đoán điện và bệnh lý thần kinh - cơ”, Nhà xuất bản Y học, 165 trang.
3. Nguyễn Hữu Công (2013), “Chẩn đoán điện và ứng dụng lâm sàng”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 125 trang.
4. Junkimura (2001), “Electrodiagnosis in diseases of nerver and muscles. Principles practice”, 991 pages.
GỘI ĐẦU CHO NGƯỜI BỆNH TRONG CÁC BỆNH THẦN KINH TẠI GIƯỜNG
I. ĐẠI CƯƠNG
Công tác chăm sóc người bệnh là nhiệm vụ thường quy đối với người điều dưỡng, Gội đầu tại giường được tiến hành khi người bệnh nằm lâu tại chỗ không tự gội được, nhằm mục đích:
- Làm sạch tóc và da đầu.
- Phòng chống các bệnh về tóc và da đầu.
- Kích thích tuần hoàn ở đầu đem lại sự thoải mái, dễ chịu.
- Tránh nhiễm khuẩn trong trường hợp tổn thương ở đầu.
II. CHỈ ĐỊNH
- Người bệnh có các bệnh lý thần kinh nằm lâu tại chỗ không tự gội được (liệt…)
- Khi người bệnh có hiện tượng ngứa, nấm da đầu
III. CHỐNG CHỈ ĐỊNH
Người bệnh đang trong tình trạng nặng, nguy kịch, sốt cao
IV. CHUẨN BỊ
1. Người thực hiện: Một điều dưỡng viên
2. Phương tiện, dụng cụ, thuốc
- Xô (thùng) đựng nước ấm 37o – 40oC, nhiệt kế đo nhiệt độ nước, ca múc nước
- Dầu gội đầu hoặc bồ kết, chanh
- 2 khăn bông to, 1 khăn bông nhỏ
- Găng tay (nếu thực sự cần thiết)
- Mảnh nilon, máy sấy tóc, bông không thấm nước, lược, khay hạt đậu, kim băng (kẹp)
- Máng chữ U có bọc nilon để dẫn nước chảy xuống thùng đựng nước bẩn
- Thùng (xô) đựng nước bẩn
3. Người bệnh
- Điều dưỡng: thăm hỏi người bệnh, giới thiệu tên, chức danh của mình.
- Thông báo, giải thích cho người bệnh hoặc người nhà biết về kỹ thuật sắp làm
4. Hồ sơ bệnh án: có kèm theo phiếu theo dõi và chăm sóc người bệnh
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ
2. Kiểm tra người bệnh
- Đối chiếu với hồ sơ bệnh án
- Nhận định toàn trạng người bệnh
- Kiểm tra mạch, nhiệt độ, huyết áp
3. Thực hiện kỹ thuật
3.1. Điều dưỡng rửa tay, đội mũ, đeo khẩu trang.
3.2. Mang dụng cụ đến bên giường người bệnh.
3.3. Tắt quạt, đóng cửa hoặc che bình phong.
3.4. Đi găng (nếu cần), phủ nilon lên gối, phủ khăn bông to lên gối.
3.5. Cho người bệnh nằm chéo giường, đầu thấp hơn vai, choàng khăn bông xếp rẻ quạt vào cổ và cố định trên ngực bằng kim băng (kẹp).
3.6. Đặt máng gội dưới đầu người bệnh, đặt thùng (xô) đựng nước bẩn.
3.7. Chải tóc: từ ngọn tóc đến chân tóc (nếu tóc dài thì chia thành nhiều lọn nhỏ để chải). Nếu tóc quá rối, dùng dầu xả hoặc paraphin để chải tóc.
3.8. Nút bông không thấm nước vào 2 lỗ tai.
3.9. Dội nước ấm ướt đều tóc, xoa dầu gội (nếu dùng nước bồ kết: dội nước bồ kết lên tóc nhiều lần).
3.10. Một tay đỡ đầu, một tay chà sát khắp da đầu và tóc bằng đầu ngón tay (tránh làm xây xát da đầu và làm lắc đầu người bệnh), massage nhẹ nhàng da đầu.
3.11. Dội nước cho tới khi sạch.
3.12. Bỏ bông thấm nước ở tai, lấy khăn bông nhỏ lau mặt, kéo khăn choàng cổ bao kín tóc.
3.13. Bỏ máng gội, cho người bệnh nằm hoặc ngồi thoải mái trên giường, lau khô tóc (từ gốc đến ngọn).
3.14. Sấy tóc, chải tóc. Giúp người bệnh trở lại tư thế thoải mái.
3.15. Thu dọn dụng cụ, rửa tay.
3.16. Ghi phiếu theo dõi và chăm sóc: ngày giờ thực hiện, tình trạng tóc và da đầu của người bệnh, tên điều dưỡng thực hiện.
VI. THEO DÕI
1. Theo dõi sắc mặt, diễn biến của người bệnh trong và sau quá trình gội.
2. Theo dõi da đầu người bệnh trong các lần gội để phát hiện những bệnh về da đầu (nấm....).
VII. TAI BIẾN VÀ XỬ TRÍ
1. Người bệnh bị nhiễm lạnh: do gội quá lâu hoặc dùng nước lạnh gội đầu cho người bệnh.
Xử trí:
- Sấy khô tóc, ủ ấm cho người bệnh
- Kiểm tra mạch, nhiệt độ, huyết áp của người bệnh
2. Nước vào tai, mắt, ướt cổ áo người bệnh
Xử trí: Lau khô tai, tra thuốc nhỏ mắt Natriclorua 0,9%, thay áo cho người bệnh
3. Xây xước da đầu người bệnh do chà sát quá mạnh Xử trí: Điều chỉnh lại thao tác kỹ thuật của Điều dưỡng Lưu ý:
- Cân nhắc chỉ định gội đầu đối với những người bệnh có vết thương ở đầu
- Chải tóc cho người bệnh hàng ngày (nếu người bệnh tóc dài, phải tết tóc cho người bệnh).
TÀI LIỆU THAM KHẢO
1. “Kỹ thuật gội đầu cho người bệnh tại giường”. Hướng dẫn quy trình chăm sóc người bệnh, tập II, trang 49 - 51. NXB Y học 2004.
2. “Basic physiological Needs”. Fundamentals of nursing: concepts, process, and practice, p 853-853. Jul 1, 1999.
3. “Basic Personal Care Skills”. Long - Term Care Companion: Skills for the Certified Nursing Assistant. First Edition, p 193 - 196. 1995.
HÚT ĐỜM HẦU HỌNG
I. ĐẠI CƯƠNG
- Ðường hô hấp được chia thành 2 phần: đường hô hấp trên bao gồm mũi và họng. Ðường hô hấp dưới được tính từ thanh quản trở xuống.
- Hút mũi họng hoặc miệng họng để làm sạch đường hô hấp trên nhằm mục đích:
+ Khai thông đường hô hấp, tạo thuận lợi cho sự lưu thông trao đổi khí.
+Lấy dịch xuất tiết phục vụ cho các mục đích chẩn đoán.
+ Phòng tránh nhiễm khuẩn do sự tích tụ, ứ đọng đờm dãi.
II. CHỈ ĐỊNH
- Người bệnh có nhiều đờm dãi không tự khạc ra được.
- Người bệnh hôn mê, co giật, liệt hầu họng có xuất tiết nhiều đờm dãi.
- Người bệnh hít phải chất nôn, trẻ em bị sặc bột, trẻ sơ sinh sặc nước ối ngạt.
- Người bệnh mở khí quản, đặt ống nội khí quản, thở máy.
III. CHỐNG CHỈ ĐỊNH
- Không có chống chỉ định tuyệt đối.
- Thận trọng với bệnh lý thần kinh cơ có rối loạn thần kinh thực vật.
IV. CHUẨN BỊ
1. Người thực hiện: Một điều dưỡng viên
2. Phương tiện, dụng cụ, thuốc
2.1. Dụng cụ vô khuẩn:
- Ống thông hút đờm dãi vô trùng dùng 1 lần, kích cỡ phù hợp
+ Trẻ sơ sinh và trẻ nhỏ (<12 tháng):="" cỡ="" số="" 5-8;="" trẻ="" dưới="" 5="" tuổi:="" cỡ="" số="">
+ Từ 5 tuổi trở lên: ống thông số 12-18
- Gạc miếng, cốc dùng 1 lần, đè lưỡi hoặc canun Mayo (nếu cần)
2.2. Dụng cụ khác:
- Máy hút hoặc nguồn hút áp lực âm.
- 01 chai Natriclorua 0,9%, dung dịch cồn sát khuẩn tay nhanh
- Găng tay sạch, khăn bông nhỏ, ống nghe, kính bảo hộ
- Xô đựng dung dịch khử khuẩn, túi đựng rác thải
3. Người bệnh
- Thông báo, giải thích cho người bệnh hoặc người nhà người bệnh về thủ thuật sắp làm, động viên người bệnh yên tâm và hợp tác trong khi làm thủ thuật.
- Hướng dẫn người bệnh tập ho, tập thở sâu kết hợp làm vật lý trị liệu: vỗ, rung vùng phổi (nếu tình trạng bệnh cho phép).
4. Hồ sơ bệnh án: có kèm theo phiếu theo dõi và chăm sóc người bệnh
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ
2. Kiểm tra người bệnh: Đối chiếu với hồ sơ bệnh án
Nhận định người bệnh: Nghe phổi, kiểm tra nhịp thở, kiểu thở, SpO2
3. Thực hiện kỹ thuật
3.1. Kiểm tra các dụng cụ cấp cứu trước khi tiến hành để đề phòng những diễn biến bất thường. Ðưa dụng cụ đến bên giường bệnh.
3.2. Điều dưỡng rửa tay, đội mũ, đeo khẩu trang, đeo kính bảo hộ.
3.3. Che bình phong, cho người bệnh nằm tư thế thích hợp, đầu nghiêng sang một bên (tránh hít phải chất nôn nếu có). Trải khăn trước ngực người bệnh.
3.4. Đổ dung dịch Natriclorua 0,9% vào cốc vô khuẩn.
3.5. Bật máy, kiểm tra sự hoạt động của máy hút và điều chỉnh áp lực hút.
+Trẻ sơ sinh và trẻ nhỏ (<12 tháng):="" -="" 60="" đến="" -="">
+ Trẻ dưới 5 tuổi: - 80 đến - 100mmHg; Từ 5 tuổi trở lên: -100 đến - 120mmHg
3.6. Mở túi đựng ống thông, sát khuẩn tay nhanh, đi găng, nối ống thông với hệ thống hút.
3.7. Mở cửa sổ van hút, nhẹ nhàng đưa ống thông vào lỗ mũi người bệnh (khoảng cách từ cánh mũi đến dái tai). Tiến hành hút: đóng cửa sổ hút, kéo ống thông ra từ từ, đồng thời xoay nhẹ ống thông.
3.8. Đưa ống thông vào miệng, hút sạch dịch trong khoang miệng.
3.9. Lặp lại động tác hút đến khi sạch. Mỗi lần hút không quá 15 giây.
3.10. Hút nước tráng ống thông, tháo ống thông ngâm vào dung dịch khử khuẩn.
3.11. Tháo bỏ găng, giúp người bệnh về tư thế thoải mái, lau miệng cho người bệnh
3.12. Nghe phổi, đánh giá tình trạng hô hấp sau hút đờm.
3.13. Thu dọn dụng cụ, rửa tay.
3.14. Ghi phiếu theo dõi và chăm sóc người bệnh: thời gian hút, tính chất, màu sắc, số lượng dịch hút ra.Tình trạng người bệnh trong và sau khi hút, tên người làm thủ thuật.
VI. THEO DÕI
Theo dõi trước, trong và sau khi hút: Tình trạng ứ đọng, tiếng thở, nhịp thở, SpO2, sắc mặt, ý thức, nhịp tim, mạch, huyết áp, tình trạng máy thở, khí máu (nếu có chỉ định).
VII. TAI BIẾN VÀ XỬ TRÍ
1. Tổn thương niêm mạc mũi, họng: do kỹ thuật hút thô bạo, áp lực máy hút cao
Xử trí: điều chỉnh lại áp lực máy hút và thao tác kỹ thuật của Điều dưỡng.
2. Kích thích, gây nôn, nguy cơ sặc vào phổi
Xử trí: ngừng hút, nghiêng đầu người bệnh, lau sạch mũi, miệng người bệnh. Cho người bệnh nằm đầu cao 30 - 45 độ.
3. Co thắt thanh quản, nhịp chậm phản xạ, loạn nhịp tim
Xử trí: ngừng hút, cho thở oxy theo chỉ định, báo bác sỹ để có hướng xử trí phù hợp và kịp thời
4. Thiếu oxy, giảm oxy máu, tăng áp lực nội sọ, tăng huyết áp
Xử trí: ngừng hút, cho thở oxy theo chỉ định, báo bác sỹ để có hướng xử trí phù hợp và kịp thời.
5. Ngừng tim, ngừng thở
Xử trí: Ngừng hút, phối hợp với bác sỹ để xử trí cấp cứu hồi sinh tim phổi.
TÀI LIỆU THAM KHẢO
1. Robert E.St.John. “Airway and Ventilatory Management”. AACN Essentials of critical Care Nursing, p118- 119. Published July 29th 2005 by McGraw-Hill Medical Publishing.
2. Mills, Elizabeth Jacqueline (2004). “Respiratory Care: Airway Management”. Nursing Procedures, 4th Edition, p 441 - 443.
3. Nettina, S. M. (Ed) (2010). “Chapters: Emergent Conditions”; Respiratory Function and Therapy in Lippincott Manual of Nursing Practice. 9th Edition. Philadelphia Lippincott Williams & Wilkins
LẤY MÁU TĨNH MẠCH BẸN
I. ĐẠI CƯƠNG - GIẢI PHẪU
1. Đại cương
Lấy máu tĩnh mạch bẹn thường được dùng trong các khoa lâm sàng. Tuy nhiên thủ thuật này cũng có nguy cơ đặc biệt là nhiễm khuẩn. Có thể lấy máu tĩnh mạch bẹn để làm xét nghiệm máu. Nếu bắt buộc phải truyền máu hay dịch qua tĩnh mạch bẹn thì nhất thiết phải đặt catheter, không dùng kim vì dễ truyền dịch ra ngoài.
2. Giải phẫu
2.1. Tĩnh mạch bẹn nằm trong tam giác scarpa, đi trong động mạch đùi, được giới hạn bởi
|
Dây chằng bẹn - Cơ may - Cơ khép đùi 2.2. Trong tam giác scarpa liên quan có - Đỉnh tam giác: Dây thần kinh - Động mạch - Tĩnh mạch - Đáy tam giác: Cơ thắt lưng đáy chậu - Cơ lược - Cơ may II. CHỈ ĐỊNH Lấy máu để làm xét nghiệm, đặc biệt là các xét nghiệm khí máu, điện giải ở người bệnh tru mạch, phù to toàn thân, quá béo, tĩnh mạch dễ vỡ, khó dùng các tĩnh mạch ngoại vi khác hoặc da vùng lấy máu bị bỏng, loét |
|
III. CHỐNG CHỈ ĐỊNH
- Vùng tĩnh mạch bẹn bị tổn thương, bầm tím, bỏng …..
- Thận trọng trong các trường hợp người bệnh bị bệnh rối loạn đông máu
IV. CHUẨN BỊ
1. Người thực hiện: Hai điều dưỡng viên
2. Phương tiện, dụng cụ, thuốc
2.1. Dụng cụ vô khuẩn
- Khay chữ nhật, khay hạt đậu, kìm kocher, ống cắm kìm kocher, hộp đựng bông cồn, bông khô vô khuẩn, gạc vô khuẩn, găng tay vô khuẩn
- Bơm, kim tiêm vô trùng dùng một lần (cỡ số phù hợp).
2.2. Dụng cụ khác
- Cồn 70o, cồn Iốt, cồn sát khuẩn tay nhanh, kéo, băng dính, băng ép, băng cuộn, gối kê mông, ống nghiệm, giá để ống nghiệm, bút ghi ống nghiệm, phiếu xét nghiệm. Hộp kháng thủng đựng vật sắc nhọn, xô hoặc túi đựng rác thải.
3. Người bệnh
- Điều dưỡng: thăm hỏi người bệnh, giới thiệu tên, chức danh của mình.
- Thông báo, giải thích cho người bệnh hoặc người nhà biết về kỹ thuật sắp làm
- Cho người bệnh nhịn ăn trước khi lấy máu theo yêu cầu của xét nghiệm.
4. Hồ sơ bệnh án: có kèm theo phiếu theo dõi và chăm sóc người bệnh.
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ
2. Kiểm tra người bệnh: đối chiếu với hồ sơ bệnh án.
Kiểm tra mạch, nhiệt độ, huyết áp.
3. Thực hiện kỹ thuật
3.1. Điều dưỡng rửa tay, đội mũ, đeo khẩu trang
3.2. Mang dụng cụ đến bên giường người bệnh, Động viên người bệnh.
3.3. Ghi tên, tuổi, số giường, khoa phòng của người bệnh vào ống nghiệm
3.4. Đặt người bệnh ở tư thế thích hợp: nằm ngửa, đầu hơi cao, chân thấp, quay ra ngoài và duỗi thẳng (30 độ so với trục giữa thân), đặt gối kê mông để bộc lộ đường đi của tĩnh mạch bẹn.
3.5. Sát khuẩn tay nhanh, đi găng vô khuẩn
3.6. Sát khuẩn vùng làm thủ thuật bằng bông cồn theo hình xoáy trôn ốc 2 lần (cồn Iốt trước, cồn 70o sau).
3.7. Xác định động mạch đùi (Chỗ động mạch nảy mạnh nhất trên đường nếp lằn bẹn), dùng ngón trỏ và giữa cố định động mạch đùi.
3.8. Chọc kim chếch 45 độ so với bề mặt da tại vị trí dưới cung đùi 2cm, phía trong động mạch đùi 1cm, vừa chọc vừa hút chân không tới khi có dòng máu đỏ thẫm trào vào bơm tiêm thì dừng lại hút nhẹ nhàng đủ số lượng máu làm xét nghiệm.
3.9. Rút kim nhanh, ấn giữ bông khô vô khuẩn tại nơi vừa lấy máu trong 3-5 phút đề cầm máu, đồng thời đặt bơm kim vào khay vô khuẩn.
3.10. Dùng băng dính băng ép điểm chọc kim.
3.11. Bơm máu nhẹ nhàng vào ống nghiệm, tránh để vỡ hồng cầu. Bỏ bơm kim tiêm vào nơi quy định, lắc nhẹ ống máu (nếu có chất chống đông).
3.12. Giúp người bệnh về tư thế thoải mái. Dặn người bệnh những điều cần thiết
3.13. Thu gọn dụng cụ, tháo bỏ găng tay, rửa tay
3.14. Ghi phiếu theo dõi và chăm sóc. Gửi bệnh phẩm đi làm xét nghiệm
Chú ý: Nên có người phụ để giúp: giữ và cố định người bệnh khi tiến hành lấy máu, đồng thời ấn giữ bông cầm máu tại điểm chọc kim sau khi lấy máu.
VI. THEO DÕI
Theo dõi sắc mặt và diễn biến của người bệnh trong và sau khi thực hiện kỹ thuật
VII. TAI BIẾN VÀ XỬ TRÍ
1. Chọc nhầm vào động mạch hoặc vào dây thần kinh → rút ngay kim và băng ép tại điểm chọc, báo bác sỹ để có hướng xử trí phù hợp và kịp thời
2. Chảy máu tại điểm chọc: do giữ bông không chặt và không đủ thời gian sau lấy máu hoặc người bệnh bị rối loạn đông máu → Băng ép tại điểm chọc.
3. Tụ máu vùng bẹn do chảy máu tại điểm chọc → Băng ép bằng gạc lạnh quanh nơi tụ máu.
4. Một số tai biến ít gặp hơn: nhiễm trùng tại điểm chọc, viêm tĩnh mạch, huyết khối tĩnh mạch chủ, tắc mạch phổi, chảy máu vào ổ bụng, thiếu máu cục bộ do tắc động mạch chi → Theo dõi sát dấu hiệu sinh tồn và toàn trạng, báo bác sỹ để có hướng xử trí phù hợp và kịp thời.
TÀI LIỆU THAM KHẢO
1. Xét nghiệm. Hướng dẫn quy trình chăm sóc người bệnh, tập II, trang 413 - 415. NXB Y học 2004.
2. Hình 407. Atlas giải phẫu người. Frank H. Netter, MD - Nhà xuất bản y học - 2009.
3. http://www.uams.edu/clinlab/venipuncture.htm
4. http://emedicine.medscape.com/article/80279-overview
NGHIỆM PHÁP ĐÁNH GIÁ RỐI LOẠN NUỐT TẠI GIƯỜNG CHO NGƯỜI BỆNH TAI BIẾN MẠCH MÁU NÃO
I. ĐẠI CƯƠNG
Rối loạn nuốt thường đi kèm các rối loạn thần kinh, nguyên nhân rối loạn nuốt hay gặp nhất là đột quỵ não (25% - 40% trường hợp). Hít phải dị vật vào phổi là biến chứng nặng nề nhất của những trường hợp không kiểm soát được rối loạn nuốt, làm tăng nguy cơ viêm phổi do hít gấp 3,17 lần. Phát hiện sớm rối loạn nuốt ở người bệnh đột quỵ não không những làm giảm nguy cơ gây viêm phổi do hít mà còn giảm nguy cơ suy dinh dưỡng, giảm thời gian nằm viện, giảm chi phí điều trị và giảm tỉ lệ tử vong. Sàng lọc rối loạn nuốt ở người bệnh đột quỵ não cấp là một trong những nhiệm vụ quan trọng nhất để phát hiện và kiểm soát các rối loạn nuốt tại đơn vị đột quỵ não.
II. CHỈ ĐỊNH
Tầm soát chức năng nuốt thực hiện cho tất cả người bệnh thiếu máu não hay xuất huyết não trước khi cho ăn, uống nước hay thuốc.
III. CHỐNG CHỈ ĐỊNH
- Người bệnh có Glasgow ≤ 11 điểm
- Tiền sử có bệnh lý gây rối loạn nuốt
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sỹ và một điều dưỡng
2. Phương tiện, dụng cụ, thuốc
- 01 máy theo dõi (monitoring) có gắn thiết bị đầu đo SpO2
- Bút xanh, đỏ, thước kẻ
- Huyết áp kế, ống nghe
- Khay chữ nhật, túi nilon
- 2 cốc nước chín, bột ăn liền, bánh mỳ
- Bát, thìa sạch
- 1 khăn bông nhỏ, giấy lau miệng, gạc miếng, găng sạch
- Các dung dịch: dung dịch sát khuẩn tay nhanh, xà phòng rửa tay.
- Phiếu ghi kết quả.
3. Người bệnh
- Điều dưỡng thăm hỏi người bệnh, giới thiệu tên, chức danh của mình.
- Thông báo, giải thích cho người bệnh những điều cần thiết.
- Kiểm tra mạch, nhiệt độ, huyết áp.
- Vệ sinh sạch sẽ rồi lau khô vị trí lắp bộ phận nhận cảm SpO2 (nếu cần thiết).
4. Hồ sơ bệnh án: có kèm theo phiếu theo dõi và chăm sóc người bệnh
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ
2. Kiểm tra người bệnh: đối chiếu với hồ sơ bệnh án
3. Thực hiện kỹ thuật
3.1. Rửa tay, đội mũ, đeo khẩu trang.
3.2. Kiểm tra lại dụng cụ và mang đến bên giường người bệnh.
3.3. Đặt máy theo dõi (monitoring) vào vị trí thuận lợi, dễ nhìn, chắc chắn.
3.4. Để người bệnh ở tư thế thích hợp, an toàn.
3.5. Giải thích, động viên người bệnh phối hợp khi tiến hành kỹ thuật.
3.6. Kẹp hoặc dán bộ phận nhận cảm (sensor) ở đầu ngón tay, ngón chân, dái tai hoặc bất cứ tổ chức nào được tưới máu mà có thể gắn được.
3.7. Quàng khăn bông quanh cổ người, đặt túi nilon nơi thích hợp.
3.8. Điều dưỡng sát khuẩn tay, pha bột ăn liền đủ độ sánh, đi găng sạch.
3.9. Điều dưỡng tiến hành nghiệm pháp: đánh giá tình trạng nuốt của người bệnh theo thang điểm GUSS (có sự giám sát của bác sỹ)
3.10. Bác sỹ và điều dưỡng tổng hợp kết quả vào phiếu đánh giá.
3.11. Thu dọn dụng cụ, giúp người bệnh về tư thế thoải mái, rửa tay.
3.12. Ghi phiếu theo dõi và chăm sóc:
- Ngày giờ thực hiện nghiệm pháp, kết quả đánh giá và chế độ ăn phù hợp cho người bệnh.
VI. THEO DÕI
Theo dõi sát đáp ứng của người bệnh trong suốt quá trình đánh giá. Dừng ngay việc đánh giá nếu người bệnh có một trong bốn dấu hiệu của rối loạn nuốt.
Ghi chú:
1. Thang điểm GUSS (Gugging Swallowing Screen)
![]() Lần 1: ánh giá gián tiếp:
Lần 1: ánh giá gián tiếp:
Cho người bệnh tự làm sạch họng bằng cách nuốt nước bọt thành công hoặc tự nuốt trôi 1ml nước lọc, nếu thành công chuyển tiếp sang lần 2
|
TT |
ĐÁNH GIÁ |
Có |
Không |
|
1 |
Người bệnh tỉnh táo |
1 |
0 |
|
2 |
Ho và khạc bình thường (BT) |
1 |
0 |
|
3 |
Nuốt nước bọt bình thường |
1 |
0 |
|
4 |
Nuốt nước bọt khó - chảy dãi |
0 |
1 |
|
5 |
Thay đổi giọng nói, nói khan sau nuốt nước bọt |
0 |
1 |
|
|
TỔNG SỐ ĐIỂM |
5 điểm |
|
![]() Lần 2: Đánh giá trực tiếp theo bảng
Lần 2: Đánh giá trực tiếp theo bảng
|
TT |
CÁC NỘI DUNG ĐÁNH GIÁ |
THỨC ĂN |
|||
|
Đặc |
Lỏng |
Rắn |
|||
|
1 |
NUỐT |
Không |
0 |
0 |
0 |
|
hậm |
1 |
1 |
1 |
||
|
Bình thường |
2 |
2 |
2 |
||
|
2 |
HO |
Có |
0 |
0 |
0 |
|
Không |
1 |
1 |
1 |
||
|
3 |
CHẢY DÃI |
Có |
0 |
0 |
0 |
|
Không |
1 |
1 |
1 |
||
|
4 |
THAY ĐỔI GIỌNG |
Có |
0 |
0 |
0 |
|
Không |
1 |
1 |
1 |
||
|
|
CHO ĐIỂM |
1-4 điểm: dừng |
1-4 điểm: dừng |
1-4 điểm: dừng |
|
|
5 điểm: tiếp bước 2 |
5 điểm: tiếp bước 3 |
5 điểm: bình thường |
|||
|
|
TỔNG SỐ ĐIỂM |
15 điểm |
|||
![]() Tổng điểm sau 2 lần đánh giá:20 điểm
Tổng điểm sau 2 lần đánh giá:20 điểm
0-9: khó nuốt nặng. 10-14: khó nuốt trung bình.
15-19: khó nuốt nhẹ. 20: nuốt bình thường
BỐN DẤU HIỆU CỦA RỐI LOẠN NUỐT
1. Ho và/hoặc giảm hoặc mất khả năng làm sạch khoang miệng (chủ động)
2. Nuốt nước bọt khó khăn hoặc không thể thực hiện được
3. Chảy nước dãi bên khóe miệng hoặc chảy dãi liên tục
4. Thay đổi giọng nói sau khi nuốt nước bọt hoặc giọng nói bất thường liên tục
TÀI LIỆU THAM KHẢO
1. Lê Văn Thính và cs (2010). “Tai biến mạch máu não: chẩn đoán và điều trị”. NXB Y học.
2. Nguyễn Thị Thu Hiền (2011). “Áp dụng quy trình chăm sóc người bệnh tai biến mạch máu não trong giai đoạn cấp tại khoa Thần kinh bệnh viện Bạch Mai”. Kỷ yếu đề tài nghiên cứu khoa học điều dưỡng bệnh viện Bạch Mai lần thứ 3 (2011), Tr 66-75.
3. Hinchey,JA et al (2005). “Formal dysphagia screening protocols prevent pneumonial”. Stroke 2005; 36:1972-1976
4. Michaela Trapl, SLT, MSc; Michael Brainin, MD (2007). “Dysphagia bedside screening for acute stroke patients - The Gugging Swallowing Screen”. Stroke;38-2948.
5. “Swallowing problems”. Stroke Northumbria: Stroke care guide- Professional version, p 23-30. May 2003.
NUÔI DƯỠNG NGƯỜI BỆNH LIÊN TỤC BẰNG MÁY TRUYỀN THỨC ĂN QUA THỰC QUẢN, DẠ DÀY
I. ĐẠI CƯƠNG
* Nuôi dưỡng qua đường tiêu hóa được chia làm hai loại:
- Nuôi dưỡng ngắn hạn (< 4="" tuần):="" qua="" ống="" thông="" mũi="" -="" dạ="" dày="" hay="" mũi="" -="">
- Nuôi dưỡng dài hạn (long-tern feeding): thời gian từ 4 tuần trở lên, bằng các phương pháp mở dạ dày nuôi ăn
* Đây là phương pháp thường được chọn lựa vì phù hợp với chức năng sinh lý đường tiêu hóa, giá thành thấp, giúp mau lành vết thương, giảm tình trạng nhiễm trùng, giảm thời gian nằm viện và nguy cơ rủi ro thấp hơn so với nuôi dưỡng bằng đường ngoại vi.
* Nuôi dưỡng liên tục bằng máy truyền thức ăn qua thực quản dạ dày là phương pháp an toàn hiệu quả giúp đảm bảo dinh dưỡng hợp lý cho người bệnh, đồng thời kiểm soát lượng dịch vào ra chính xác hơn.
II. CHỈ ĐỊNH
- Hôn mê, co giật, dị dạng đường tiêu hóa nặng, u thực quản, u lưỡi
- Chấn thương vùng hàm mặt, gãy xương hàm phải cố định
- Người bệnh sau đặt ống nội khí quản, mở khí quản ≥ 24 giờ, thở máy
- Cần cung cấp nhiều năng lượng hơn bình thường (bỏng, nhiễm khuẩn...)
III. CHỐNG CHỈ ĐỊNH
- Tắc ruột, bán tắc ruột, hẹp khít môn vị.
- Bỏng thực quản, dạ dày do axít, kiềm mạnh, áp xe thành họng, teo thực quản, các lỗ thông thực quản
IV. CHUẨN BỊ
1. Người thực hiện quy trình kỹ thuật: Một điều dưỡng viên
2. Phương tiện, dụng cụ, thuốc
- Bộ dây truyền nhỏ giọt thức ăn, bơm cho ăn 50ml
- Túi/chai thức ăn lỏng (số lượng tùy thuộc vào bệnh lý và theo chỉ định) nhiệt độ 37oC - 40oC, có trường hợp phải cho thức ăn lạnh
- 01 chai nước chín, 01 cốc nước chín, 01 cốc sạch
- Khay chữ nhật, gạc miếng, băng dính, ống nghe, khăn bông
- Máy truyền đếm giọt, cọc truyền, quang treo chai thức ăn
- Phiếu theo dõi và chăm sóc người bệnh
3. Người bệnh
Thông báo và giải thích cho người bệnh hoặc người nhà an tâm và hợp tác khi tiến hành thủ thuật.
4. Hồ sơ bệnh án: có kèm theo phiếu theo dõi và chăm sóc người bệnh
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ
2. Kiểm tra người bệnh: đối chiếu với hồ sơ bệnh án
3. Thực hiện kỹ thuật
3.1. Điều dưỡng rửa tay, đội mũ, đeo khẩu trang.
3.2. Ðưa dụng cụ đến bên giường bệnh.
3.3. Đối chiếu người bệnh, giải thích, động viên người bệnh hoặc người nhà.
3.4. Đặt người bệnh ở tư thế đầu cao 30 - 45 độ. Choàng khăn bông trước ngực và quanh cổ người bệnh.
3.5. Kiểm tra vị trí ống thông, kiểm tra dịch tồn dư trong dạ dày người bệnh.
3.6. Đặt cọc truyền ở vị trí thích hợp, gắn máy truyền đếm giọt lên cọc truyền, nối nguồn điện vào máy, đèn “CHARGE” sáng.
3.7. Kiểm tra thức ăn, cắm dây truyền nhỏ giọt vào chai/túi đựng thức ăn và đuổi hết khí, khóa lại.
3.8. Mở cửa máy truyền → ấn và giữ nút “POWER” để máy tự kiểm tra → lắp dây truyền nhỏ giọt vào máy → đóng cửa máy truyền.
3.9. Đặt tốc độ truyền thức ăn theo y lệnh (ml/h), đèn “RATE” sáng, sau đó ấn nút “SELECT” để nhớ.
3.10. Bơm 20 ml nước chín vào ống thông dạ dày (tráng ống thông).
3.11. Nối dây truyền nhỏ giọt với ống thông dạ dày, mở thông khí và mở khóa dây truyền nhỏ giọt, sau đó ấn nút “START” để bắt đầu truyền thức ăn.
3.12. Hết thức ăn chuyển sang chai nước chín, truyền 30ml để tráng ống thông.
3.13. Kết thúc quá trình truyền: đèn “COMPLETE” bật sáng và chuông kêu → ấn nút “STOP” để dừng truyền → khóa truyền lại rồi ấn nút “POWER” tắt máy → tháo bỏ dây truyền ra khỏi máy và ống thông dạ dày. Nút kín đầu ống thông.
3.14. Giúp người bệnh về tư thế thoải mái, đầu cao 30 - 45 độ.
3.15. Thu dọn dụng cụ, rửa tay. Ghi phiếu theo dõi và chăm sóc người bệnh.
VI. THEO DÕI: Theo dõi các thông số của người bệnh, bao gồm:
- Tình trạng tiêu hóa (táo bón, ỉa chảy).
- Theo dõi cân nặng và các xét nghiệm theo chỉ định.
Lưu ý:
- Trong ngày cần dừng truyền ít nhất 4 giờ để giúp cho dạ dày tiết lại dịch vị.
- Kiểm tra dịch tồn dư trong dạ dày mỗi 3 giờ và theo dõi sát các dấu hiệu trào ngược để có hướng xử trí thích hợp.
- Thức ăn chỉ được sử dụng trong vòng 4 giờ sau pha, nấu (tránh lên men).
- Ống thông phải được thay ít nhất mỗi tuần 1 lần. Vệ sinh răng miệng, mũi thường xuyên trong suốt quá trình đặt ống thông cho ăn.
- Tham vấn bác sỹ và tiết chế dinh dưỡng lâm sàng để cân đối dịch truyền nuôi dưỡng tĩnh mạch và nuôi ăn đường tiêu hóa.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Nôn, trào ngược: đôi khi xảy ra do tốc độ truyền quá nhanh, quá nhiều trong một lần, do chỉ định không đúng hoặc để người bệnh nằm ở tư thế không an toàn → Nghiêng đầu sang một bên, hút dịch ở hầu họng và phế quản → Cho người bệnh nằm đầu cao 30 - 45 độ.
2. Ỉa chảy, táo bón: Bù nước và điện giải, đánh giá sự tương tác thuốc và thực phẩm, dị ứng thức ăn, tình trạng dung nạp thức ăn, kháng sinh dài ngày... Kiểm tra vệ sinh an toàn thực phẩm, kiểm tra các thao tác của điều dưỡng.
3. Chướng bụng: giảm bớt tốc độ dịch truyền, theo dõi tình trạng dung nạp thức ăn. Thực hiện thuốc theo chỉ định.
4. Viêm phổi do hít: do số lượng dịch đưa vào quá nhiều trong một lần, người bệnh nằm ở tư thế không an toàn hoặc do hiện tượng không dung nạp thức ăn.
→ Giảm lượng dịch nuôi ăn mỗi bữa, cho người bệnh nằm đầu cao 30 - 45 độ trong và sau khi cho ăn 1 giờ.
TÀI LIỆU THAM KHẢO
1. Kỹ thuật cho người bệnh ăn qua ống thông. Hướng dẫn quy trình chăm sóc người bệnh, tập II, trang 84 - 87. NXB Y học 2004.
2. “Nutrition and Stroke”. Stroke Northumbria: Stroke care guide- Professional version, p 31-47. May 2003.
3. “Basic Personal Care Skills: Feeding a resident –Total Assistance”. Long - Term Care Companion: Skills for the Certified Nursing Assistant. First Edition, p 205 - 209. 1995.
4. “Nutrition”. Fundamentals of nursing: concepts, process, and practice, p 914 - 920. Jul 1, 1999.
PHẢN XẠ NHẮM MẮT VÀ ĐO TỐC ĐỘ DẪN TRUYỀN VẬN ĐỘNG CỦA DÂY THẦN KINH VII NGOẠI BIÊN
I. ĐẠI CƯƠNG
Cung phản xạ: bản chất giống phản xạ giác mạc nhưng có ý nghĩa hơn nhiều vì cho phép ta đánh giá một cách chính xác và tỷ mỷ bằng các con số cụ thể. Cơ chế: kích thích điện vào nhánh VI xung kích thích đi tới nhân dây V, rồi từ nhân dây V đi tới nhân dây VII cùng bên ở hành não gây co cơ mặt cùng bên. Đồng thời có đường dẫn truyền liên hợp từ nhân dây V xuống hành não cùng bên rồi từ đó lại quay lên nhân dây VII cùng bên và đi sang cả bên đối diện.
II. CHỈ ĐỊNH
Chẩn đoán các tổn thương cơ nằm trên cung phản xạ như: u góc cầu tiểu não (nếu chèn ép vào dây V hoặc dây VII), liệt dây VII ngoại biên, tổn thương dây V nhánh trên ổ mắt (trên đường đi của nó), hội chứng Guillain - Barre, viêm đa dây thần kinh mạn tính.
III. CHỐNG CHỈ ĐỊNH: không có
IV. CHUẨN BỊ
1. Người thực hiện: 01 bác sỹ và 01 kỹ thuật viên
2. Phương tiện, dụng cụ, thuốc: vật tư sử dụng trong đo Điện cơ
|
STT |
Tên kỹ thuật |
Nhân lực |
Thời gian |
Vật tư |
Đơn vị tính |
Số lượng |
|
|
1 |
Phản xạ nhắm mắt |
1 Bác sĩ 1 KTV |
60 phút |
1 |
Điện cực ghi bề mặt (dùng nhiều lần) |
bộ |
0.05 |
|
2 |
Điện cực kích thích lưỡng cực |
cái |
0.01 |
||||
|
3 |
Điện cực tiếp đất |
cái |
0.005 |
||||
|
4 |
Bông |
gói |
0.2 |
||||
|
5 |
Cồn sát trùng |
Lít |
0.01 |
||||
|
6 |
Nước muối sinh lý |
lít |
0.05 |
||||
|
7 |
Dung dịch Cidex |
lít |
0.05 |
||||
|
8 |
Găng khám |
đôi |
2 |
||||
|
9 |
Khẩu trang |
cái |
2 |
||||
|
10 |
Giấy in A4 |
gam |
0.01 |
||||
|
2 |
Đo tốc độ dẫn truyền vận động dây VII ngoại biên |
1 Bác sĩ 1 KTV |
30 phút |
1 |
Điện cực ghi bề mặt (dùng nhiều lần) |
bộ |
0.03 |
|
2 |
Điện cực kích thích lưỡng cực |
cái |
0.01 |
||||
|
3 |
Điện cực tiếp đất |
cái |
0.005 |
||||
|
4 |
Bông |
gói |
0.2 |
||||
|
5 |
Cồn sát trùng |
Lít |
0.01 |
||||
|
6 |
Nước muối sinh lý |
lít |
0.05 |
||||
|
7 |
Dung dịch Cidex |
lít |
0.05 |
||||
|
8 |
Găng khám |
đôi |
2 |
||||
|
9 |
Khẩu trang |
cái |
2 |
||||
|
10 |
Giấy in A4 |
gam |
0.01 |
||||
|
Khấu hao chung |
11 |
Máy điện cơ |
1 máy |
0,0001 |
|||
3. Người bệnh
- Người bệnh cần ăn uống trước khi đo.
- Bệnh nhi cần phải có khăn, tả lót đầy đủ.
- Người bệnh được thăm khám lâm sàng, làm các xét nghiệm thường quy, chuẩn bị tư tưởng, được thông báo và giải thích về cách tiến hành thủ thuật. Hướng dẫn người bệnh phối hợp trong khi ghi điện cơ.
4. Hồ sơ bệnh án: cần ghi rõ tên tuổi địa chỉ, giới tính, chẩn đoán lâm sàng, ngày giờ ghi điện cơ.
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ
2. Kiểm tra người bệnh
Người bệnh ở tư thế thư giãn cơ và chuẩn bị máy (đã được cài đặt sẵn các thông số như tốc độ quét, độ phóng đại, giới hạn tần số cao và thấp).
3. Thực hiện kỹ thuật
Đặt điện cực ghi ở cơ vòng mi cả hai bên, khi kích thích điện vào một dây thần kinh trên ổ mắt (chỉ ở một bên), sẽ tạo được hai đáp ứng co cơ tách biệt nhau về thời gian, bao gồm một thành phần sớm (gọi là R1) và thành phần muộn (R2). R1 chỉ có cùng bên với kích thích điện nó giống như là một phản xạ của cầu não. Trong khi đó R2 có cả ở hai bên. Đáp ứng R2 được dẫn truyền thông qua một con đường phức tạp, bao gồm cầu và hành tủy. Với phản xạ nhắm mắt ta khảo sát được dẫn truyền của dây VII, V, và các nhân của chúng cũng như các đường liên hợp trong cầu và hành tủy.
VI. ĐÁNH GIÁ, GHI HỒ SƠ VÀ BÁO CÁO
Nhận xét kết quả: R1 có thể mất hoặc thời gian tiềm tàng kéo dài trong phần lớn các bệnh trên riêng hội chứng Wallenberg R2 thường bất thường khi tổn thương hành não bên.
TÀI LIỆU THAM KHẢO
1. Vũ Anh Nhị, Lê Minh, Lê Văn Thính, Nguyễn Hữu Công (2010), “Bệnh học Thần kinh - Cơ (Sau Đại học)”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 245 trang.
2. Nguyễn Hữu Công (1998), “Chẩn đoán điện và bệnh lý thần kinh - cơ”, Nhà xuất bản Y học, 165 trang.
3. Nguyễn Hữu Công (2013), “Chẩn đoán điện và ứng dụng lâm sàng”, Nhà xuất bản Đại học quốc gia Thành phố Hồ Chí Minh, 125 trang.
4. Junkimura (2001), “Electrodiagnosis in diseases of nerver and muscles. Principles practice”, 991 pages.
SIÊU ÂM DOPPLER XUYÊN SỌ
I. ĐẠI CƯƠNG
- Siêu âm Doppler xuyên sọ dựa trên nguyên lý các sóng siêu âm sẽ phản chiếu lại khi xuyên qua một vật thể chuyển động trong dòng máu (hồng cầu)với tần số sóng phản xạ thay đổi theo tốc độ và hướng chuyển động của hồng cầu.
- Các tín hiệu ghi được qua thăm dò vùng thái dương (temporal window) cho phép xác định các thông số về động mạch não giữa, não trước, não sau. Qua cửa sổ dưới chẩm cho biết các thông số của động mạch đốt sống và thân nền. Qua cửa sổ ổ mắt có thể xác định được các thông số của động mạch mắt và động mạch cảnh trong.
II. CHỈ ĐỊNH: TCD được ứng dụng trong
- Nghiên cứu huyết động học trong não
- Phát hiện và theo dõi tình trạng co thắt mạch sau chảy máu dưới nhện
- Phát hiện các dị dạng thông động tĩnh mạch não
- Chẩn đoán và theo dõi tăng áp lực trong sọ
- Chẩn đoán chết não
- Theo dõi trong phẫu thuật
- Migraine
- Phát hiện tắc mạch não, phát hiện tín hiệu vi tắc mạch.
III. CHỐNG CHỈ ĐỊNH: TCD là kỹ thuật không xâm nhập, không nguy hại nên không có chống chỉ định
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sỹ và một điều dưỡng
2. Phương tiện, dụng cụ, thuốc
Máy siêu âm Doppler xuyên sọ, gel bôi đầu dò, khăn lau, bàn cho người bệnh nằm hoặc ghế cho người bệnh ngồi, máy vi tính, máy in.
3. Người bệnh: trong tư thế ngồi hoặc nằm, các vùng cửa sổ siêu âm được vệ sinh sạch sẽ và được bộc lộ tốt.
4. Hồ sơ bệnh án: cần ghi rõ tên tuổi địa chỉ, giới tính, chẩn đoán lâm sàng, ngày làm siêu âm và bác sỹ làm siêu âm.
V. CÁC BƯỚC TIẾN HÀNH
1. Các bước siêu âm qua cửa sổ thái dương
Bước 1:
- Đặt độ sâu khoảng 50-56mm (điểm giữa của đoạn M1 MCA được thiết lập ở độ sâu xấp xỉ 50mm).
- Đặt đầu dò ở vị trí trên cung gò má, chĩa đầu dò hơi hướng lên trên và ra trước tới tai bên đối diện.
- Tìm bất cứ tín hiệu dòng chảy nào và tránh tạo góc quá ra trước hoặc quá ra sau.
- Bằng việc giảm độ sâu, theo dõi tín hiệu đến điểm đầu xa của M1 mà không mất tín hiệu. Thường thì việc điều chỉnh nhẹ góc đầu dò là cần thiết.
- Lưu lại tín hiệu đầu xa của M1 MCA tại độ sâu 45mm. Nếu các tín hiệu ở cả hai hướng được tìm thấy, lưu lại tín hiệu tốc độ cao nhất ở mỗi hướng (các nhánh đầu xa M1-đầu gần M2).
Bước 2:
- Theo dõi các tín hiệu cho đến tận khi chúng biến mất ở độ sâu 35-45mm.
- Lưu lại bất kỳ tín hiệu bất thường nào.
- Quay trở lại với tín hiệu của M1 MCA đầu xa.
Bước 3:
- Theo dõi thân của M1MCA đến tận gốc của nó ở độ sâu 60-70mm phụ thuộc vào kích thước hộp sọ ở người bệnh người lớn. Chú ý tới sự thay đổi về tốc độ dòng chảy và âm thanh khi siêu âm tới đoạn tận động mạch cảnh trong cũng có thể ở những độ sâu này.
- Tìm chỗ phân chia của động mạch cảnh trong ở độ sâu xấp xỉ 65mm (phạm vi từ 58-70mm ở người lớn) và nhận những tín hiệu cả hai đầu xa của M1 MCA và đầu gần A1 ACA.
- Lưu lại những tín hiệu hai hướng ở chỗ phân chia (M1/A1).
Bước 4:
- Theo dõi tín hiệu A1 ACA cho đến tận những độ sâu 70-75mm.
- Lưu lại tín hiệu A1 ACA ở độ sâu 70mm.
Bước 5:
- Theo dõi tín hiệu A1 ACA đến tận phạm vi độ sâu đường giữa (75-80mm). Tín hiệu A1 ACA có thể biến mất hoặc tín hiệu hai hướng có thể xuất hiện ở độ sâu đường giữa.
- Lưu lại bất cứ tín hiệu bất thường nào.
- Quay trở lại chỗ phân chia ở độ sâu 65mm.
Bước 6:
- Tìm tín hiệu chỗ kết thúc của động mạch cảnh trong ngay phía dưới và thỉnh thoảng hơi phía sau chỗ phân chia ở độ sâu 60-65mm. Nếu đầu dò được tạo góc phía dưới và phía trước tới chỗ phân chia của động mạch cảnh trong ở các độ sâu 60-70mm, phần xa của động mạch cảnh đoạn siphon có thể được tìm thấy qua cửa sổ thái dương.
- Lưu lại bất cứ tín hiệu bất thường nào.
- Quay lại chỗ phân chia ở độ sâu 65mm.
Bước 7:
- Đặt độ sâu ở 63mm và xoay đầu dò ra phía sau 10-30o.
- Thường có một khoảng trống dòng chảy giữa chỗ phân chia của động mạch cảnh trong và các tín hiệu của động mạch não sau.
- Tìm các tín hiệu của PCA cùng hướng đầu dò (P1) và ngược hướng đầu dò (P2) và ở độ sâu trong phạm vi 55-75mm.
- Lưu lại các tín hiệu PCA với tốc độ dòng chảy cao nhất.
2. Các bước siêu âm qua cửa sổ ổ mắt
Bước 1:
- Giảm năng lượng (Power) tới mức thấp nhất (17mW) hoặc 10%.
- Đặt độ sâu ở mức 50-52mm, đặt đầu dò trên mí mắt và tạo một góc nhẹ với đường giữa.
- Xác định mạch và hướng dòng chảy đầu xa động mạch mắt.
- Lưu lại tín hiệu dòng chảy đầu xa động mạch mắt ở độ sâu 52mm.
Bước 2:
- Tăng độ sâu lên tới 60-64mm tìm các tín hiệu dòng chảy động mạch cảnh trong đoạn Siphon.
- Các tín hiệu của đoạn Siphon thường ở chính giữa cửa sổ ổ mắt.
- Lưu lại các tín hiệu hai hướng ở độ sâu 62mm (C3 hoặc gối Siphon).
- Nếu tín hiệu chỉ ở một hướng, lưu lại các tín hiệu cùng hướng đầu dò (C4 hoặc cánh tay dưới của Siphon) và ngược hướng đầu dò (C2 hoặc cánh tay trên của Siphon).
3. Các bước siêu âm qua cửa sổ dưới chẩm
Bước 1:
- Đặt lại hệ thống mức năng lượng (Power) cao nhất.
- Đặt đầu dò ở đường giữa và dưới 1 inch (2,54cm) so với gờ xương sọ và chĩa tới sống mũi.
- Đặt độ sâu ở 75mm (vị trí được cho là điểm kết thúc của động mạch đốt sống và bắt đầu động mạch thân nền).
- Xác định tín hiệu dòng chảy ngược hướng đầu dò.
- Tín hiệu này có thể là đoạn tận của động mạch đốt sống (góc đầu dò hơi chếch sang phía bên) hoặc của đầu gần động mạch thân nền (đầu dò đặt ở chính giữa và hơi hướng lên trên).
- Tăng độ sâu, theo dõi dòng chảy ngược hướng đầu dò. Độ sâu tăng lên được cho là tập trung chùm tia vào đầu gần của động mạch thân nền.
- Lưu lại tín hiệu đầu gần động mạch thân nền tới độ sâu 80mm.
Bước 2:
- Theo dõi động mạch thân nền tới độ sâu 90mm (đoạn giữa động mạch thân nền).
- Các tín hiệu hai hướng có thể được tìm thấy ở các độ sâu khác nhau với dòng chảy sức trở kháng thấp của các động mạch tiểu não cùng hướng đầu dò.
- Lưu lại các tín hiệu bất thường.
Bước 3:
- Theo dõi động mạch thân nền đầu xa tới độ sâu 100+mm đến tận khi nó biến mất hoặc thay thế bởi tín hiệu tuần hoàn phía trước.
- Lưu lại tín hiệu tốc độ cao nhất ở độ sâu đầu xa động mạch thân nền.
Bước 4:
Theo dõi thân động mạch thân nền quay về phía trước trong khi giảm độ sâu của siêu âm tới 80mm và khẳng định những dấu hiệu trước đó.
Bước 5:
- Đặt đầu dò khoảng 1 inch sang bên so với đường giữa và chĩa về hướng sống mũi hoặc hơi chếch về mắt bên đối diện.
- Tìm tín hiệu dòng chảy của động mạch đốt sống ngược hướng với đầu dò.
- Theo dõi đường đi của đoạn động mạch đốt sống trong sọ từ độ sâu 80mm đến 40mm.
- Lưu lại tín hiệu của động mạch đốt sống ở độ sâu 60mm hoặc tín hiệu tốc độ dòng chảy cao nhất.
Bước 6:
- Đặt đầu dò ở vị trí bên đối diện lệch 1 inch so với đường giữa.
- Nhắc lại các bước kiểm tra động mạch đốt sống cho bên đối diện từ 80 tới 40mm.
- Lưu lại tín hiệu động mạch đốt sống ở độ sâu 60mm hoặc tín hiệu tốc độ dòng chảy cao nhất.
VI. THEO DÕI: đối với các người bệnh nặng cần theo dõi các chức năng sống.
VII. TAI BIẾN VÀ XỬ TRÍ: không có tai biến do siêu âm xuyên sọ gây ra.
TÀI LIỆU THAM KHẢO
1. Lê Văn Thính (2001). “Doppler xuyên sọ”. Bài giảng Thần kinh dành cho đối tượng chuyên khoa định hướng. Bộ môn Thần kinh Trường Đại học Y Hà Nội, 228-232.
2. Andrei V. Alexandrov, MD, RVT (2004). Cerebrovascular ultrasound in stroke prevention and treatment, 17-32; 81-129.
3. William J. Zwiebel, M.D (2004). Introduction to vascular ultrasonography, 145-172.
SIÊU ÂM DOPPLER XUYÊN SỌ CẤP CỨU TẠI GIƯỜNG
I. ĐẠI CƯƠNG
- Siêu âm Doppler xuyên sọ dựa trên nguyên lý các sóng siêu âm sẽ phản chiếu lại khi xuyên qua một vật thể chuyển động trong dòng máu (hồng cầu) với tần số sóng phản xạ thay đổi theo tốc độ và hướng chuyển động của hồng cầu.
- Các tín hiệu ghi được qua thăm dò vùng thái dương (temporal window) cho phép xác định các thông số về động mạch não giữa, não trước, não sau. Qua cửa sổ ổ mắt cho biết các thông số của động mạch đốt sống và thân nền. Qua cửa sổ ổ mắt có thể xác định được các thông số của động mạch mắt và động mạch cảnh trong.
II. CHỈ ĐỊNH
- Chẩn đoán chết não
- Theo dõi và chẩn đoán co thắt mạch sau chảy máu dưới nhện
- Theo dõi và chẩn đoán tăng áp lực trong sọ
- Theo dõi trong phẫu thuật
- Những trường hợp tình trạng người bệnh nặng di chuyển khó khăn
III. CHỐNG CHỈ ĐỊNH
TCD là kỹ thuật không xâm nhập, không nguy hại nên không có chống chỉ định
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sỹ và một điều dưỡng
2. Phương tiện, dụng cụ, thuốc: máy siêu âm Doppler xuyên sọ, gel bôi đầu dò, khăn lau
3. Người bệnh: trong tư thế nằm, các vùng cửa sổ siêu âm được vệ sinh sạch sẽ và được bộc lộ tốt.
4. Hồ sơ bệnh án: cần ghi rõ tên tuổi địa chỉ, giới tính, chẩn đoán lâm sàng, ngày giờ làm siêu âm và bác sỹ làm siêu âm.
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ: kiểm tra tên tuổi, chẩn đoán lâm sàng, lý do làm siêu âm cấp cứu tại giường.
2. Kiểm tra người bệnh: kiểm tra các chức năng sống của người bệnh như tình trạng hô hấp, mạch, nhiệt độ huyết áp. Kiểm tra các vùng cửa sổ thăm dò có sạch sẽ không, được bộc lộ tốt không.
3. Thực hiện kỹ thuật
3.1. Các bước siêu âm qua cửa sổ thái dương
Bước 1:
- Đặt độ sâu khoảng 50-56mm (điểm giữa của đoạn M1 MCA được thiết lập ở độ sâu xấp xỉ 50mm).
- Đặt đầu dò ở vị trí trên cung gò má, chĩa đầu dò hơi hướng lên trên và ra trước tới tai bên đối diện.
- Tìm bất cứ tín hiệu dòng chảy nào và tránh tạo góc quá ra trước hoặc quá ra sau.
- Bằng việc giảm độ sâu, theo dõi tín hiệu đến điểm đầu xa của M1 mà không mất tín hiệu. Thường thì việc điều chỉnh nhẹ góc đầu dò là cần thiết.
- Lưu lại tín hiệu đầu xa của M1 MCA tại độ sâu 45mm. Nếu các tín hiệu ở cả hai hướng được tìm thấy, lưu lại tín hiệu tốc độ cao nhất ở mỗi hướng (các nhánh đầu xa M1-đầu gần M2).
Bước 2:
- Theo dõi các tín hiệu cho đến tận khi chúng biến mất ở độ sâu 35-45mm.
- Lưu lại bất kỳ tín hiệu bất thường nào.
- Quay trở lại với tín hiệu của M1 MCA đầu xa.
Bước 3:
- Theo dõi thân của M1MCA đến tận gốc của nó ở độ sâu 60-70mm phụ thuộc vào kích thước hộp sọ ở người bệnh người lớn. Chú ý tới sự thay đổi về tốc độ dòng chảy và âm thanh khi siêu âm tới đoạn tận động mạch cảnh trong cũng có thể ở những độ sâu này.
- Tìm chỗ phân chia của động mạch cảnh trong ở độ sâu xấp xỉ 65mm (phạm vi từ 58-70mm ở người lớn) và nhận những tín hiệu cả hai đầu xa của M1 MCA và đầu gần A1 ACA.
- Lưu lại những tín hiệu hai hướng ở chỗ phân chia (M1/A1).
Bước 4:
- Theo dõi tín hiệu A1 ACA cho đến tận những độ sâu 70-75mm.
- Lưu lại tín hiệu A1 ACA ở độ sâu 70mm.
Bước 5:
- Theo dõi tín hiệu A1 ACA đến tận phạm vi độ sâu đường giữa (75-80mm). Tín hiệu A1 ACA có thể biến mất hoặc tín hiệu hai hướng có thể xuất hiện ở độ sâu đường giữa.
- Lưu lại bất cứ tín hiệu bất thường nào.
- Quay trở lại chỗ phân chia ở độ sâu 65mm.
Bước 6:
- Tìm tín hiệu chỗ kết thúc của động mạch cảnh trong ngay phía dưới và thỉnh thoảng hơi phía sau chỗ phân chia ở độ sâu 60-65mm. Nếu đầu dò được tạo góc phía dưới và phía trước tới chỗ phân chia của động mạch cảnh trong ở các độ sâu 60-70mm, phần xa của động mạch cảnh đoạn siphon có thể được tìm thấy qua cửa sổ thái dương.
- Lưu lại bất cứ tín hiệu bất thường nào.
- Quay lại chỗ phân chia ở độ sâu 65mm.
Bước 7:
- Đặt độ sâu ở 63mm và xoay đầu dò ra phía sau 10-30o.
- Thường có một khoảng trống dòng chảy giữa chỗ phân chia của động mạch cảnh trong và các tín hiệu của động mạch não sau.
- Tìm các tín hiệu của PCA cùng hướng đầu dò (P1) và ngược hướng đầu dò (P2) và ở độ sâu trong phạm vi 55-75mm.
- Lưu lại các tín hiệu PCA với tốc độ dòng chảy cao nhất.
3.2. Các bước siêu âm qua cửa sổ ổ mắt
Bước 1:
- Giảm năng lượng (Power) tới mức thấp nhất (17mW) hoặc 10%.
- Đặt độ sâu ở mức 50-52mm, đặt đầu dò trên mí mắt và tạo một góc nhẹ với đường giữa.
- Xác định mạch và hướng dòng chảy đầu xa động mạch mắt.
- Lưu lại tín hiệu dòng chảy đầu xa động mạch mắt ở độ sâu 52mm.
Bước 2:
- Tăng độ sâu lên tới 60-64mm tìm các tín hiệu dòng chảy động mạch cảnh trong đoạn Siphon.
- Các tín hiệu của đoạn Siphon thường ở chính giữa cửa sổ ổ mắt.
- Lưu lại các tín hiệu hai hướng ở độ sâu 62mm (C3 hoặc gối Siphon).
- Nếu tín hiệu chỉ ở một hướng, lưu lại các tín hiệu cùng hướng đầu dò (C4 hoặc cánh tay dưới của Siphon) và ngược hướng đầu dò (C2 hoặc cánh tay trên của Siphon).
3.3. Các bước siêu âm qua cửa sổ dưới chẩm
Bước 1:
- Đặt lại hệ thống mức năng lượng (Power) cao nhất.
- Đặt đầu dò ở đường giữa và dưới 1 inch (2,54cm) so với gờ xương sọ và chĩa tới sống mũi.
- Đặt độ sâu ở 75mm (vị trí được cho là điểm kết thúc của động mạch đốt sống và bắt đầu động mạch thân nền).
- Xác định tín hiệu dòng chảy ngược hướng đầu dò.
- Tín hiệu này có thể là đoạn tận của động mạch đốt sống (góc đầu dò hơi chếch sang phía bên) hoặc của đầu gần động mạch thân nền (đầu dò đặt ở chính giữa và hơi hướng lên trên).
- Tăng độ sâu, theo dõi dòng chảy ngược hướng đầu dò. Độ sâu tăng lên được cho là tập trung chùm tia vào đầu gần của động mạch thân nền.
- Lưu lại tín hiệu đầu gần động mạch thân nền tới độ sâu 80mm.
Bước 2:
- Theo dõi động mạch thân nền tới độ sâu 90mm (đoạn giữa động mạch thân nền).
- Các tín hiệu hai hướng có thể được tìm thấy ở các độ sâu khác nhau với dòng chảy sức trở kháng thấp của các động mạch tiểu não cùng hướng đầu dò.
- Lưu lại các tín hiệu bất thường.
Bước 3:
- Theo dõi động mạch thân nền đầu xa tới độ sâu 100+mm đến tận khi nó biến mất hoặc thay thế bởi tín hiệu tuần hoàn phía trước.
- Lưu lại tín hiệu tốc độ cao nhất ở độ sâu đầu xa động mạch thân nền.
Bước 4:
Theo dõi thân động mạch thân nền quay về phía trước trong khi giảm độ sâu của siêu âm tới 80mm và khẳng định những dấu hiệu trước đó.
Bước 5:
- Đặt đầu dò khoảng 1 inch sang bên so với đường giữa và chĩa về hướng sống mũi hoặc hơi chếch về mắt bên đối diện.
- Tìm tín hiệu dòng chảy của động mạch đốt sống ngược hướng với đầu dò.
- Theo dõi đường đi của đoạn động mạch đốt sống trong sọ từ độ sâu 80mm đến 40mm.
- Lưu lại tín hiệu của động mạch đốt sống ở độ sâu 60mm hoặc tín hiệu tốc độ dòng chảy cao nhất.
Bước 6:
- Đặt đầu dò ở vị trí bên đối diện lệch 1 inch so với đường giữa.
- Nhắc lại các bước kiểm tra động mạch đốt sống cho bên đối diện từ 80 tới 40mm.
- Lưu lại tín hiệu động mạch đốt sống ở độ sâu 60mm hoặc tín hiệu tốc độ dòng chảy cao nhất.
VI. THEO DÕI: cần theo dõi sát các chức năng sống.
VII. TAI BIẾN VÀ XỬ TRÍ: không có tai biến do siêu âm xuyên sọ gây ra.
TÀI LIỆU THAM KHẢO
1. Lê Văn Thính(2001). “Doppler xuyên sọ”. Bài giảng Thần kinh dành cho đối tượng chuyên khoa định hướng. Bộ môn Thần kinh Trường Đại học Y Hà Nội, 228-232.
2. Andrei V. Alexandrov, MD, RVT (2004). Cerebrovascular ultrasound in stroke prevention and treatment, 17-32; 81-129.
3. William J. Zwiebel, M.D (2004). Introduction to vascular ultrasonography, 145-172.
SIÊU ÂM DOPPLER XUYÊN SỌ CÓ GIÁ ĐỠ TẠI GIƯỜNG THEO DÕI 24/24 GIỜ
I. ĐẠI CƯƠNG
- Siêu âm Doppler xuyên sọ dựa trên nguyên lý các sóng siêu âm sẽ phản chiếu lại khi xuyên qua một vật thể chuyển động trong dòng máu (hồng cầu) với tần số sóng phản xạ thay đổi theo tốc độ và hướng chuyển động của hồng cầu.
- Việc theo dõi TCD liên tục có thể cung cấp những thông tin hữu ích trong việc tiên lượng ở những người bệnh chảy máu dưới nhện có co thắt mạch, tăng áp lực trong sọ, các tình trạng dòng chảy thấp liên quan đến các bệnh tắc nghẽn phía ngoài, suy tim hay các bệnh van tim và chuẩn bị chết não.
- Hiện tượng tượng tăng tưới máu và giảm tưới máu sau chấn thương sọ não kín cũng là lĩnh vực thú vị đối với việc theo dõi TCD 24/24 giờ. Việc kiểm soát dòng chảy máu não một cách chặt chẽ có thể làm giảm tổn thương não.
II. CHỈ ĐỊNH: TCD có giá đỡ tại giường được chỉ định:
- Theo dõi chuẩn bị chết não
- Theo dõi tình trạng co thắt mạch sau chảy máu dưới nhện
- Chẩn đoán và theo dõi tăng áp lực trong sọ
- Chấn thương sọ não
- Theo dõi trong phẫu thuật
- Phát hiện tắc mạch não, vi tắc mạch não.
III. CHỐNG CHỈ ĐỊNH: TCD là kỹ thuật không xâm nhập, không nguy hại nên không có chống chỉ định
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sỹ và một điều dưỡng
2. Phương tiện, dụng cụ, thuốc: máy siêu âm Doppler xuyên sọ, gel bôi đầu dò, khăn lau, giá đỡ máy siêu âm, băng chun giãn cố định đầu dò.
3. Người bệnh: trong tư thế nằm ngửa
4. Hồ sơ bệnh án: cần ghi rõ tên tuổi địa chỉ, giới tính, chẩn đoán lâm sàng, ngày giờ bắt đầu làm siêu âm.
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ: kiểm tra tên tuổi, chẩn đoán lâm sàng.
2. Kiểm tra người bệnh: kiểm tra các chức năng sống của người bệnh như tình trạng hô hấp, mạch, nhiệt độ huyết áp. Kiểm tra các vùng của sổ thái dương có sạch sẽ không, được bộc lộ tốt không.
3. Thực hiện kỹ thuật
- Thăm dò tín hiệu động mạch não giữa qua cửa sổ thái dương hai bên
- Tìm độ sâu và hướng đầu dò cho tín hiệu động mạch não giữa tốt nhất
- Dùng băng chun cố định đầu dò tại độ sâu và hướng đã xác định
- Chỉnh lại hướng đầu dò sau khi đã cố định băng chun để có tín hiệu tốt nhất
- Đánh giá các thông số của động mạch não giữa khi bắt đầu làm siêu âm và khi có những thay đổi bất thường.
VI. THEO DÕI: đối với các người bệnh nặng cần theo dõi các chức năng sống.
VII. TAI BIẾN VÀ XỬ TRÍ: không có tai biến do siêu âm xuyên sọ gây ra.
TÀI LIỆU THAM KHẢO
1. Lê Văn Thính(2001). “Doppler xuyên sọ”. Bài giảng Thần kinh dành cho đối tượng chuyên khoa định hướng. Bộ môn Thần kinh Trường Đại học Y Hà Nội, 228-232.
2. Andrei V. Alexandrov, MD, RVT (2004). Cerebrovascular ultrasound in stroke prevention and treatment, 17-32; 81-129.
3. William J. Zwiebel, M.D (2004). Introduction to vascular ultrasonography, 145-172.
SOI ĐÁY MẮT CẤP CỨU TẠI GIƯỜNG
I. ĐẠI CƯƠNG
Phù gai thị là triệu chứng khách quan và có giá trị nhất trong hội chứng tăng áp lực nội sọ. Tùy mức độ của tăng áp lực nội sọ mà gai thị diễn biến theo các giai đoạn khác nhau từ nhẹ đến nặng. Tình trạng tăng áp lực nội sọ kéo dài có thể dẫn đến tình trạng teo gai thị gây giảm sút thị lực thậm chí mù lòa. Do đó trong thực hành lâm sàng, có thể ứng dụng kỹ thuật soi đáy mắt giúp cho quá trình chẩn đoán, theo dõi bệnh và điều trị kịp thời tránh biến chứng teo gai gây tổn hại thị lực không thể hồi phục của người bệnh.
II. CHỈ ĐỊNH
1. Người bệnh nghi ngờ tăng áp lực nội sọ.
2. Người bệnh có tổn thương sọ não (các khối choán chỗ tại não, chấn thương sọ não, TBMN, viêm màng não, viêm não cấp, não úng thủy…).
3. Các người bệnh nghi ngờ có bệnh lý tại mắt.
III. CHỐNG CHỈ ĐỊNH
Các tình trạng bệnh lý tại mắt không thể quan sát được đáy mắt như đục môi trường trong suốt (đục giác mạc, đục thể thủy tinh, xuất huyết dịch kính…).
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sĩ chuyên khoa
2. Phương tiện, dụng cụ, thuốc (chuẩn bị một trong các phương tiện sau):
- Máy sinh hiển vi kèm kính soi đáy mắt hình nổi (kính Volk, Goldmann…)
- Máy soi đáy mắt cầm tay.
- Máy soi đáy mắt gián tiếp kèm kính 20D, 28D.
3. Người bệnh. Đánh giá người bệnh trước soi:
- Đánh giá toàn trạng của người bệnh, các triệu chứng của TALNS.
- Thử thị lực.
- Giải thích cho người bệnh mục đích và quá trình soi đáy mắt.
- Đánh giá tình trạng tại mắt từ trước ra sau.
- Hỏi tiền sử người bệnh có dị ứng thuốc giãn đồng tử, thuốc gây tê, bệnh glocom, tiền sử gia đình có bệnh glocom. Nếu người bệnh có một trong những tiền sử trên thì không nhỏ thuốc giãn đồng tử, thuốc gây tê trước soi.
4. Hồ sơ bệnh án: theo quy định của Bộ Y Tế
Ghi rõ tổn thương đáy mắt sau soi.
Làm các xét nghiệm cần thiết để đánh giá (chụp cắt lớp, MRI sọ não và hốc mắt hoặc các xét nghiệm về nhãn khoa để chẩn đoán phân biệt…).
V. CÁC BƯỚC TIẾN HÀNH
1. Tra thuốc giãn đồng tử: dùng thuốc giãn nhanh Mydrin P 0,5% nhỏ vào mắt trước khi soi 10-15 phút. Nhỏ thêm 1 giọt sau 20-30 phút để kéo dài thời gian giãn đồng tử nếu cần.
2. Nếu người bệnh tỉnh táo: phối hợp tốt có thể cho người bệnh ngồi trước máy sinh hiển vi đèn khe và bác sỹ soi đáy mắt với kính soi đáy mắt đảo ngược hình nổi.
3. Nếu người bệnh hôn mê: tra tê nhãn cầu bằng dung dịch dicain 1% hoặc tetracain 0,1%, sau 5-10 phút đặt vành mi vào mắt cần soi. Bác sỹ sử dụng máy soi đáy mắt gián tiếp, kính lúp 20D, 28D và vành mi tự động để đánh giá đáy mắt.
4. Đánh giá đáy mắt
- Bình thường:
Gai thị bờ rõ, màu hồng nhạt, lõm đĩa dao động tùy thuộc vào đường kính gai thị. Nếu gai thị có đường kính bình thường lõm đĩa khoảng 0,3-0,4.
- Gai thị phù có nhiều mức độ:
+ Giai đoạn đầu: Giai đoạn ứ gai biểu hiện gai thị đầy lên so với bề mặt của võng mạc và hồng hơn bình thường. Bờ gai thị mờ dần từ phía mũi đến phía thái dương, mất ánh trung tâm các mạch máu cương tụ.
+ Giai đoạn phù gai: Bờ vai thị bị xóa hoàn toàn, đĩa thị bị phù sưng trên bề mặt võng mạc, như hình nấm, người ta đo độ lồi này bằng diop (1mm = 3diop) gai thị đỏ hồng tua ra như ngọn lửa. Các mạch máu cương tụ ngoằn ngoèo.
+ Giai đoạn xuất huyết: Ngoài hình ảnh trên còn thấy những đám xuất huyết ở gai thị và võng mạc.
+ Giai đoạn teo gai: Giai đoạn cuối cùng, giai đoạn mất bù. Gai thị trở nên bạc màu trắng bệch, mất bóng, bờ nham nhở. Các mạch máu thưa thớt nhạt màu, kèm theo trên lâm sàng thị lực người bệnh giảm.
- Ở trẻ em dưới 5 tuổi do hộp sọ còn có khả năng giãn nở chút ít thường không có đầy đủ các giai đoạn trên, ít khi thấy xuất huyết gai thị mà thường dần dần teo gai thị.
- Phù gai thị trong tăng áp lực nội sọ thường xuất hiện cả hai bên với mức độ có thể khác nhau. Hiếm gặp phù gai đơn độc một bên. Trong u não thùy trước trán, có thể gặp teo gai thị bên có khối u và phù gai bên đối diện (hội chứng Foster Kennedy).
VI. THEO DÕI
- Sau soi cần cho người bệnh nghỉ ngơi tại giường.
- Lặp lại quy trình soi đáy mắt để theo dõi tiến triển của bệnh.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Biến chứng trong quá trình soi
Thường quá trình soi đáy mắt không xảy ra tai biến gì, người bệnh có thể bị choáng do cường độ chiếu sáng của đèn soi và quá trình soi đáy mắt kéo dài: ngừng soi, cho người bệnh nghỉ ngơi, có thể cho thuốc an thần nếu cần. Nếu tình trạng người bệnh ổn định, tiếp tục soi đáy mắt hoặc để lần sau.
2. Biến chứng sau quá trình soi
Các tế bào cảm thụ ánh sáng của võng mạc có thể bị ngộ độc ánh sáng do quá trình soi kéo dài với cường độ ánh sáng mạnh: dùng thuốc tăng cường tuần hoàn và các thuốc tăng cường dinh dưỡng võng mạc. Người bệnh có thể dị ứng thuốc giãn đồng tử, thuốc gây tê hoặc glocom góc đóng sau 2 đến 3 ngày soi đáy mắt nhưng hiếm gặp.
TÀI LIỆU THAM KHẢO
1. American Academy of Ophthalmology Preferred Practice Patterns Committee. Preferred Practice Pattern Guidelines. Comprehensive Adult Medical Eye Evaluation. Available at http://one.aao.org/CE/PracticeGuidelines/PPP_Content.aspx?cid=64e9df91-dd10-4317-8142-6a87eee7f517. Accessed February 26, 2013.
2. Answini Kumars (2009), Principles of Ophthalmoscopy, Internal medicine, Lifehungger.com
3. Colenbrander A. Principles of ophthalmoscopy. In: Tasman W, Jaeger EA, eds. Duane's Ophthalmology. 2013 ed. Philadelphia, PA: Lippincott Williams & Wilkins; 2012:vol 1, chap 63.
4. Miller D, Thall EH, Atebara NH. Ophthalmic instrumentation. In: Yanoff M, Duker JS, eds. Ophthalmology. 3rd ed. Philadelphia, PA: Elsevier Mosby; 2008:chap 2.10.
5. Volk D. Aspheric lenses. In: Tasman W, Jaeger EA, eds. Duane's Ophthalmology. 2013 ed. Philadelphia, PA: Lippincott Williams & Wilkins; 2012:vol 1, chap 50.
TẮM CHO NGƯỜI BỆNH TRONG CÁC BỆNH THẦN KINH TẠI GIƯỜNG
I. ĐẠI CƯƠNG
Tắm cho người bệnh tại giường nhằm mục đích:
- Giữ da luôn sạch sẽ và giúp sự bài tiết qua da được dễ dàng
- Ðem lại sự thoải mái cho người bệnh
- Phòng tránh nhiễm khuẩn qua da và các bệnh ngoài da
II. CHỈ ĐỊNH
Tắm tại giường được áp dụng trong trường hợp:
- Người bệnh nằm lâu tại chỗ không tự làm được (người bệnh hôn mê, liệt)
- Người bệnh sau phẫu thuật thần kinh tình trạng bệnh đã ổn định
III. CHỐNG CHỈ ĐỊNH
Tắm tại giường được chống chỉ định đối với người bệnh có các bệnh lý thần kinh đang trong tình trạng:
- Sốc, trụy mạch, sốt cao, suy hô hấp…
- Đa vết thương
IV. CHUẨN BỊ
1. Người thực hiện: Hai điều dưỡng viên
2. Phương tiện, dụng cụ, thuốc
- Bấm móng tay, gạc củ ấu sản khoa, kẹp Kocher dài 25cm
- Thùng đựng nước ấm 37o – 40oC, nhiệt kế đo nhiệt độ nước
- 2 chậu đựng nước, ca múc nước, găng tay
- Xà phòng tắm hoặc dung dịch tắm Povidine 4%
- 3 khăn bông to, 2 khăn bông nhỏ, tấm nilon to phủ kín giường
- Khăn đắp để phủ lên cơ thể người bệnh tránh lạnh và đảm bảo sự kín đáo cho người bệnh trong khi tắm
- Quần áo sạch, ga trải giường, chăn, gối sạch
- Túi đựng đồ bẩn, bô dẹt, bình phong
3. Người bệnh
- Điều dưỡng: thăm hỏi người bệnh, giới thiệu tên, chức danh của mình.
- Thông báo, giải thích cho người bệnh hoặc người nhà biết về kỹ thuật sắp làm.
- Cho người bệnh đi đại tiểu tiện.
4. Hồ sơ bệnh án: có kèm theo phiếu theo dõi và chăm sóc người bệnh
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ
2. Kiểm tra người bệnh
- Đối chiếu với hồ sơ bệnh án
- Nhận định toàn trạng người bệnh
- Kiểm tra mạch, nhiệt độ, huyết áp
3. Thực hiện kỹ thuật
3.1. Điều dưỡng rửa tay, đội mũ, đeo khẩu trang
3.2. Mang dụng cụ đến bên giường người bệnh
3.3. Tắt quạt, đóng cửa, che bình phong
3.4. Đi găng, trải nilon, phủ khăn đắp cho người bệnh
3.5. Cởi quần áo người bệnh cho vào túi đựng đồ bẩn
3.6. Lót khăn dưới đầu, lau mặt cho người bệnh
3.7. Kéo khăn đắp, để lộ tay. Trải khăn bông to dưới cẳng tay đến nách, dùng khăn lau từ cổ tay đến nách theo thứ tự:
- Tay phía xa trước tay phía gần sau
- Nước → xà phòng (hoặc dung dịch tắm Povidine 4% pha loãng theo chỉ dẫn) → nước sạch, rồi lau khô.
Sau đó, cho từng bàn tay của người bệnh vào chậu nước rửa sạch rồi lau khô. Có thể thay nước mỗi khi nước bẩn.
3.8. Kéo khăn đắp để lộ ngực, bụng. Tắm ngực và bụng bằng xà phòng hoặc dung dịch tắm Povidine 4% trước rồi đến nước sạch. Lau khô, phủ khăn đắp lên che kín.
3.9. Ðặt khăn bông từ gót chân đến bẹn. Tắm từ cổ chân đến bẹn như tắm tay. Sau đó cho từng bàn chân vào chậu nước, rửa sạch, lau khô. Thay nước sạch.
3.10. Rửa vùng sinh dục: trải khăn dưới mông và đặt người bệnh nằm ngửa, đặt bô dẹt dưới mông, đặt túi nilon cạnh giữa 2 đùi: dùng kẹp Kocher cặp gạc củ ấu rửa sạch vùng sinh dục, hậu môn rồi thấm khô.
3.11. Tắm lưng và mông: cho người bệnh nằm nghiêng, lót khăn dọc theo lưng, mông:
- Tắm lưng: tắm từ thắt lưng trở lên cổ, lau khô.
- Tắm mông: tắm từ thắt lưng trở xuống mông, lau khô.
3.12. Thu gọn tấm nilon, cho người bệnh nằm ngửa lại, mặc quần áo, thay ga trải giường 3.13. Giúp người bệnh trở lại tư thế thoải mái, đắp chăn cho người bệnh.
3.14. Thu dọn dụng cụ, rửa tay
3.15. Ghi phiếu theo dõi và chăm sóc:
- Ngày, giờ thực hiện, tình trạng người bệnh trong và sau khi tắm.
- Tên điều dưỡng thực hiện.
VI. THEO DÕI
Theo dõi sắc mặt và diễn biến của người bệnh trong suốt quá trình tắm và sau khi tắm.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Tai biến
Người bệnh bị nhiễm lạnh: do tắm quá lâu hoặc dùng nước lạnh để tắm.
2. Xử trí
- Ủ ấm cho người bệnh. Kiểm tra mạch, nhiệt độ, huyết áp của người bệnh
Lưu ý: Ðộng tác tắm phải dứt khoát, hạn chế nước nhỏ xuống giường.
TÀI LIỆU THAM KHẢO
1. “Kỹ thuật tắm cho người bệnh nặng tại giường”. Hướng dẫn quy trình chăm sóc người bệnh, tập II, trang 47 - 49. NXB Y học 2004.
2. “Basic Personal Care Skills: giving a bed bath - complete Assistance”. Long - Term Care Companion: Skills for the Certified Nursing Assistant. First Edition, p 156 - 164. 1995.
3. “Basic physiological Needs”. Fundamentals of nursing: concepts, process, and practice, p 818 - 821. Jul 1, 1999.
TEST CHẨN ĐOÁN NHƯỢC CƠ BẰNG THUỐC
I. ĐẠI CƯƠNG
Bệnh nhược cơ (Myasthenia Gravis) là bệnh rối loạn dẫn truyền thần kinh cơ nguyên phát phổ biến nhất. Tỉ lệ bệnh mắc bệnh nhược cơ tại Hoa Kỳ khoảng 14/100.000 dân, nữ cao hơn nam giới (2/1). Tuổi khởi bệnh thường gặp của nữ là 20-30 tuổi, còn ở nam là 60 - 70 tuổi.
Người bệnh nhược cơ thường đến khám bệnh vì yếu những nhóm cơ đặc hiệu. Các rối loạn vận nhãn, sụp mi hoặc song thị, là triệu chứng đầu tiên của 2/3 người bệnh nhược cơ. Yếu cơ vùng hầu họng, khó nhai, khó nuốt, hoặc khó nói, là triệu chứng đầu tiên ở 1/6 người bệnh nhược cơ và yếu tay chân chỉ có ở 10% bệnh nhân.
Trong bệnh nhược cơ, số lượng các thụ thể acetylcholin giảm làm nghẽn quá trình dẫn truyền thần kinh cơ vân, làm yếu mỏi cơ. Edrophonium và neostigmin ức chế men cholinesterase để tăng số lượng acetylcholin đến màng sau synap, nối lại dẫn truyền thần kinh cơ, đây là nguyên lý để có test Tensilon hoặc test prostigmin, là một trong những kỹ thuật chẩn đoán bệnh nhược cơ.
II. CHỈ ĐỊNH: Chẩn đoán bệnh nhược cơ
III. CHỐNG CHỈ ĐỊNH
- Mẫn cảm với các thành phần của thuốc.
- Tắc ruột hoặc tắc đường tiết niệu do nguyên nhân cơ học.
* Thận trọng: động kinh, hen phế quản, nhịp tim nhanh, tắc mạch vành, loét dạ dày, rối loạn nhịp tim, block nhĩ thất, cường giáp và cường phế vị.
IV. CHUẨN BỊ
1. Người thực hiện: 01 bác sỹ và 01 điều dưỡng.
2. Phương tiện, dụng cụ, thuốc: bơm tiêm, bông cồn sát khuẩn, thuốc, phương tiện chống sốc, hồi sức cấp cứu.
3. Người bệnh
Nằm tại giường bệnh, giải thích động viên để người bệnh hợp tác.
4. Hồ sơ bệnh án: ghi lại các bước tiến hành, theo dõi và xử trí
V. CÁC BƯỚC TIẾN HÀNH
1. Trước khi thử test, dừng các thuốc kháng cholinesterase khác ít nhất 8h
2. Tiêm bắp Atropin 0.011mg/kg trọng lượng người bệnh trước thử test 30 phút (phòng tai biến và tác dụng phụ).
3. Tiến hành thử test
- Test Edrophonium (Tensilon):
Tổng liều 10mg (1ml) Tensilon tĩnh mạch. Khởi đầu tiêm trực tiếp tĩnh mạch 2mg (0,2ml). Nếu người bệnh dung nạp thuốc tốt và không thấy cải thiện sức cơ sau 60 giây, tiêm tiếp 3-5mg. Sau 60 giây, nếu vẫn không có đáp ứng, có thể dùng nốt lượng còn lại trong vòng 1 phút. Đa số người bệnh có đáp ứng với 5mg Tensilon, và tác dụng kéo dài 4-5 phút.
- Test prostigmin:
Neostigmin methylsulphat 0,022mg/kg tiêm bắp, đáp ứng thuốc sẽ xuất hiện trong 5 đến 15 phút, kéo dài 1-2 giờ.
4. Đánh giá kết quả
- Test dương tính:
Cải thiện rõ ràng triệu chứng bệnh: hết sụp mi, hết nhìn đôi, nuốt dễ dàng, sức cơ các chi tăng lên rõ rệt (cần đo sức cơ trước khi tiến hành thử test và so sánh sau khi thử test)… Test dương tính cao nhất đạt 95% người bệnh nhược cơ.
- Test âm tính:
Khi triệu chứng bệnh không cải thiện hoặc cải thiện không rõ ràng đều được coi là âm tính. Test âm tính không loại trừ được người bệnh nhược cơ bẩm sinh do thiếu acetylcholin hay các hội chứng khác gây nhược cơ.
Có thể thực hiện lại test prostigmin vào ngày sau với liều 0,016mg/kg Atropin và 0.031mg/kg prostigmin đánh giá lại.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Các biến chứng nặng (0,16%): ngất và nhịp tim chậm.
Xử trí: Tiêm tĩnh mạch Atropin 0,4mg đến 2mg, hồi sức cấp cứu.
2. Tác dụng phụ: nôn, đau dạ dày, tăng tiết nước bọt, tăng tiết dịch phế quản, vã mồ hôi và rung cơ cục bộ.
Xử trí: Tiêm bắp thêm Atropin như liều dự phòng ban đầu.
TÀI LIỆU THAM KHẢO
1. George D.Gammon, M.D; Harold Scheie,M.D (1937), Use of prostigmin as a diagnosis test of Myasthenia Gravis, JAMA 109(6):413-414.
2. Hanataka Y, Claussen GC, Oh SJ (2005), Anticholinesterase hypersensitivity or intolerance is common in MuSK antibody positive myasthenia gravis, Neurology, 64:A79-A179.
3. Ing EB, Ing SY, Ing T, et al (2005), The complication rate of edrophonium testing for suspected myasthenia gravis, Can J Ophthalmol 35: 141-144.
4. Kuks JBM, Oosterhuis HJGH (2004), Clinical presentation and epidemiology of myasthenia gravis. In Current Clinical Neurology: Myasthenia Gravis and Related disorders, ed Kanminski HJ. Humana Press, Totowa, NJ, 93-113
5. Pascuzzi RM (2003), The Edrophonium Test, Semin neurol, 23:83-88.
TEST CHẨN ĐOÁN CHẾT NÃO BẰNG ĐIỆN NÃO ĐỒ
I. ĐẠI CƯƠNG
Chúng ta phải hiểu chết não và cái chết của con người khác nhau.
Theo Byrne: không ai được quyền tuyên bố là người bệnh đã chết cho đến khi chưa có sự phá hủy của ít nhất là 3 hệ thống quan trọng là não, tim và hô hấp. Còn chết não là không có các sóng điện não mà lúc này điện não đồ chỉ là một đường đẳng điện trong suốt quá trình đo (có thể tim vẫn đập và vẫn còn hô hấp).
Việc chẩn đoán chết não ngoài việc chẩn đoán cái chết của con người còn có ý nghĩa hết sức quan trọng với các nước có chỉ định lấy tạng để ghép và còn có chỉ định ngừng điều trị và các phương tiện hỗ trợ mặc dù chết não chỉ gặp 8%. Còn ngừng tim gặp 92%. Khi đó chẩn đoán chết não mới được coi là cái chết.
II. CHỈ ĐỊNH
- Người bệnh hôn mê phải hỗ trợ hô hấp và tuần hoàn kéo dài.
- Các chấn thương sọ não cấp tính.
III. CHỐNG CHỈ ĐỊNH
- Người bệnh còn tỉnh táo.
- Người bệnh hôn mê nhưng không phải hỗ trợ điều trị (cả thuốc và các phương tiện bổ trợ)
IV. CHUẨN BỊ
1. Người thực hiện
- Một bác sĩ chuyên khoa thần kinh
- Một điều dưỡng viên
2. Phương tiện, dụng cụ, thuốc: Giống như ghi điện não thông thường.
3. Người bệnh.
4. Hồ sơ bệnh án
- Họ tên, tuổi và địa chỉ, nghề nghiệp, giới.
- Tiền sử bệnh.
- Chẩn đoán bệnh.
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ: Đối chiếu hồ sơ bệnh án và người bệnh.
2. Kiểm tra người bệnh
- Khám tri giác
- Khám tim mạch.
- Khám nội khoa.
3. Thực hiện kỹ thuật
- Người bệnh nằm.
- Điều dưỡng mắc điện cực theo vị trí chuẩn.
- Test chuẩn máy.
- Ghi điện não theo các đạo trình chuẩn.
- Test phản xạ thân não (phản xạ hầu họng, cử động mắt, căng da mặt)
- In bản ghi điện não.
- Đọc kết quả điện não.
I. THEO DÕI
Quán trình ghi điện não và chính xác kết quả.
II. TAI BIẾN VÀ XỬ TRÍ
Không có tai biến trong quá trình làm test chẩn đoán chết não bằng điện đồ.
TÀI LIỆU THAM KHẢO
1. Bộ môn sinh lý học. Sinh lý học tập II, Nhà xuất bản y học 2005.
2. Lê Quang Cường, Pièrre Jallon (2002): Điện não đồ lâm sàng, Nhà xuất bản Y học.
3. Động kinh. Trường Đại học Y Hà Nội, Bộ môn Thần Kinh, Nhà xuất bản y học 2005.
ĐIỀU TRỊ ĐAU RỄ THẦN KINH THẮT LƯNG - CÙNG BẰNG TIÊM NGOÀI MÀNG CỨNG
I. ĐẠI CƯƠNG
Tiêm ngoài màng cứng là kỹ thuật đưa thuốc vào khoang ngoài màng cứng vùng thắt lưng để điều trị các chứng đau rễ thần kinh thắt lưng- cùng.
Đây là một kỹ thuật đơn giản và rất có hiệu quả trong nhiều trường hợp đau cấp tính. Tuy nhiên kỹ thuật này cũng có thể có các biến chứng nặng nề đòi hỏi phải thận trọng khi chỉ định và tiến hành thủ thuật.
II. CHỈ ĐỊNH
Các trường hợp đau rễ thần kinh vùng thắt lưng cùng.
III. CHỐNG CHỈ ĐỊNH
1. Viêm, loét, nhiễm khuẩn vùng tiêm.
2. Tổn thương nặng cột sống thắt lưng cùng: viêm đốt sống, ung thư đốt sống...
3. Rối loạn đông máu, đang dùng thuốc chống đông.
4. Các chống chỉ định liên quan đến thuốc: loét dạ dày tiến triển, chảy máu đường tiêu hóa, tiểu đường khó kiểm soát.
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sỹ chuyên khoa TK, một điều dưỡng.
2. Phương tiện, dụng cụ, thuốc:
2.1. Phương tiện, dụng cụ
- Buồng tiêm vô khuẩn, giường tiêm, ghế cho thủ thuật viên.
- Bơm tiêm 5ml.
- Kim tiêm ngoài màng cứng, hoặc kim chọc dò dịch não tủy.
- Dụng cụ sát trùng, gạc vô trùng, băng dính.
- Phương tiện chống sốc.
2.2. Thuốc
Hydrocortison acetate 1- 3 ml; Depomedrol 40mg.
3. Người bệnh
- Được thăm khám lâm sàng và xem xét các chống chỉ định một cách thận trọng.
- Được giải thích rõ về thủ thuật.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế người bệnh: nằm nghiêng ở trạng thái thư giãn, lưng quay ra ngoài sát thành giường, chân co vào ngực để làm cong giãn đoạn cột sống thắt lưng.
2. Vị trí chọc kim
Khoang liên đốt L5- S1.
3. Tiến hành kỹ thuật
- Sát khuẩn:
+ Bác sỹ rửa tay bằng dung dịch sát khuẩn, đeo găng vô trùng.
+ Điều dưỡng sát khuẩn vùng tiêm 2 lần bằng cồn Iôd, sau đó sát khuẩn lại lần 3 bằng cồn 70o.
- Chọn vị trí chọc kim: thầy thuốc dùng ngón cái bàn tay trái ấn dọc theo các mỏm gai vùng thắt lưng, xác định khoảng liên đốt L5- S1 (tương đương đường liên mào chậu).
- Chọc kim vào khoang ngoài màng cứng: thầy thuốc dùng tay phải cầm kim chọc dò, đưa nhanh kim qua da ở khoang liên đốt L5- S1 sau đó nhẹ nhàng đưa dần vào, sau khi qua dây chằng vàng sẽ có cảm giác kim bị hẫng, dừng lại, rút nòng kim nếu không có dịch chảy ra thì kiểm tra xem kim đã vào đúng vị trí ngoài màng cứng chưa.
- Kiểm tra kim đã đúng vị trí ngoài màng cứng.
- Bơm thuốc vào khoang ngoài màng cứng: Khi đã đảm bảo chắc chắn kim vào khoang ngoài màng cứng, bơm từ từ khoảng 3ml Hydrocortison acetate hoặc 40mg Depomedrol.
- Rút kim, ép cầm máu tại chỗ, sát khuẩn lại, dùng gạc vô khuẩn băng vết chọc.
- Để người bệnh nằm nghỉ khoảng 10- 15 phút trên giường.
- Không rửa nước vào vùng tiêm trong vòng 24 giờ, bóc băng gạc sau 24 giờ, tránh các động tác quá mạnh trong những ngày đầu sau điều trị.
VI. TAI BIẾN VÀ XỬ TRÍ
1. Trong lúc tiến hành thủ thuật
- Chọc vào khoang dưới nhện và đưa thuốc vào dịch não tủy. Thường không gây khó chịu cho người bệnh. Một số người bệnh có thể thấy tê bì hai chân hay bí tiểu tạm thời, cần để người bệnh nghỉ ngơi và giải thích để người bệnh yên tâm. Để tránh sai sót này cần rút nòng kim đợi xem dịch não tủy có chảy ra không trước khi bơm thuốc vào.
- Chảy máu tại chỗ tiêm: Dùng bông gạc ấn chặt trong 10 phút.
- Sốc: Có thể xảy ra do tâm lý người bệnh hoặc do tác động của thủ thuật. Xử trí theo phác đồ chống sốc, truyền dịch, ủ ấm.
2. Tai biến sau thủ thuật
- Nhiễm khuẩn gây viêm màng não mủ. Đây là một tai biến rất nghiêm trọng. Biểu hiện lâm sàng bằng sốt cao, các dấu hiệu cơ năng và thực thể của hội chứng màng não.
- Xử trí: Xét nghiệm dịch não tủy. Điều trị kháng sinh.
- Dự phòng: Tuân thủ tuyệt đối qui tắc vô trùng.
TÀI LIỆU THAM KHẢO
1. Nguyễn Công Hoan, Nguyễn Văn Liệu (2012): Tác dụng cải thiện chức năng sinh hoạt hàng ngày của tiêm Depomedrol ngoài màng cứng trong điều trị đau thần kinh hông do thoát vị đĩa đệm. Tạp chí nghiên cứu Y học, phụ trương số 80. 3B - 2012, 163 - 167.
2. Nguyễn Văn Liệu (2012): Tác dụng giảm đau của tiêm Depomedrol ngoài màng cứng trong điều trị đau thần kinh hông do thoát vị đĩa đệm. Tạp chí nghiên cứu Y học, phụ trương số 80. 3C - 2012, 135 - 139.
3. Cao Hoàng Tâm Phúc (2011): Đánh giá hiệu quả tiêm Hydrocortison ngoài màng cứng trong phục hồi chức năng cho người bệnh đau thần kinh tọa do thoát vị đĩa đệm Luận văn thạc sỹ y học. ĐH Y Hà Nội.
THAY BĂNG CÁC VẾT LOÉT HOẠI TỬ RỘNG SAU TAI BIẾN MẠCH MÁU NÃO
I. ĐẠI CƯƠNG
Loét hoại tử rộng là một loại tổn thương thường gặp ở người bệnh tai biến mạch máu não do hậu quả của quá trình bị tỳ đè kéo dài gây thiếu máu nuôi tổ chức làm chết tế bào gây hoại tử da và tổ chức giữa vùng xương với vật có nền cứng. Loét hay gặp tại những vị trí nơi cơ thể tiếp xúc liên tục với giường, đệm khi nằm như hai gót chân, vùng cùng cụt, bả vai, phần đỉnh chẩm. Là một tổn thương có thể dự phòng và điều trị được. Tuy nhiên, để cho một vết loét lành hoàn toàn và duy trì bền lâu thì cần có chế độ chăm sóc tích cực và phù hợp.
II. CHỈ ĐỊNH
- Tất cả người bệnh có loét.
III. CHỐNG CHỈ ĐỊNH
Không có chống chỉ định tuyệt đối.
IV. CHUẨN BỊ
1. Người thực hiện: Một bác sỹ, một điều dưỡng
2. Phương tiện, dụng cụ, thuốc
2.1. Dụng cụ VK
- Gói chăm sóc (kẹp phẫu tích, kẹp Kose, kéo, bát kền, gạc củ ấu, gạc miếng), ống cắm kẹp, dao mổ, găng vô khuẩn
2.2. Dụng cụ khác: găng sạch, khay hạt đậu hoặc túi nilon, khay chữ nhật, băng dính, kéo cắt băng dính, tấm nilon (tấm lót), chậu đựng dung dịch khử khuẩn.
2.3. Thuốc, các dung dịch: Betadine 10%, Natriclorua 0,9%, oxy già, thuốc điều trị (nếu có), Sanyrène, dung dịch sát khuẩn tay nhanh.
Urgosorb hoặc đường ưu trương...(theo chỉ định).
3. Người bệnh
Kiểm tra, thông báo, giải thích cho người bệnh biết công việc mình sắp tiến hành để người bệnh yên tâm và phối hợp (nếu người bệnh tỉnh).
4. Hồ sơ bệnh án: có kèm theo phiếu theo dõi và chăm sóc người bệnh
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ
2. Kiểm tra người bệnh: đối chiếu với hồ sơ bệnh án
3. Thực hiện kỹ thuật
3.1. Điều dưỡng rửa tay, đội mũ, đeo khẩu trang
3.2. Đưa dụng cụ đến bên giường người bệnh
3.3. Đặt người bệnh ở tư thế thích hợp. Động viên người bệnh.
3.4. Trải nilon (tấm lót) dưới vết loét, đặt khay hạt đậu hoặc túi nilon nơi thích hợp.
3.5. Tháo bỏ băng cũ bằng găng sạch hoặc kẹp. Nếu dịch, máu thấm vào gạc gây khó bóc thì dùng dung dịch nước muối sinh lý tưới ẩm gạc.
3.6. Quan sát, đánh giá tình trạng vết loét, mức độ loét.
3.7. Điều dưỡng sát khuẩn tay, mở gói chăm sóc, rót dung dịch vào bát kền, đi găng vô khuẩn
3.8. Dùng kẹp rửa vết loét bằng nước muối sinh lý (ôxy già nếu cần) từ trên xuống dưới, nếu:
- Vết loét sạch: rửa từ mép vết loét (bên xa trước, bên gần sau) ® vết loét ® rộng ra xung quanh
- Với vết loét có nhiễm khuẩn: dùng gạc củ ấu thấm ôxy già để rửa vết loét từ trong ra ngoài, thấm khô vết loét, cắt lọc tổ chức hoại tử theo chỉ định (lưu ý: xác định giới hạn của khoang tổn thương để loại bỏ tổ chức hoại tử đến tận ranh giới tổ chức lành), rửa lại vết loét bằng nước muối sinh lý, thấm khô vết loét theo kỹ thuật như trên.
3.9. Sát khuẩn rộng xung quanh vết loét bằng betadine.
3.10. Đắp thuốc (nếu có chỉ định)/hoặc Urgosorb/hoặc đường ưu trương vào ổ loét đã được cắt lọc để thấm hút dịch.
3.11. Đặt gạc vô khuẩn che kín vết loét, băng kín bằng băng dính (tốt nhất là dùng băng dính băng kín bốn mép gạc che vết loét.
3.12. Xịt Sanyrène vào vùng xung quanh vết loét, xoa bóp để kích thích tuần hoàn
3.13. Thu dọn tấm lót, thay ga trải giường cho người bệnh nếu ướt
3.14. Giúp người bệnh về tư thế thoải mái, dặn người bệnh những điều cần thiết
3.15. Thu dọn dụng cụ, rửa tay
3.16. Ghi phiếu theo dõi và chăm sóc:
- Ngày giờ thay băng, tình trạng vết loét và cách xử trí.
VI. THEO DÕI
- Theo dõi diễn biến của người bệnh trong và sau khi thay băng, chú ý các dấu hiệu đau, chảy máu
- Kiểm tra, đánh giá tình trạng vết loét hàng ngày và sau mỗi lần thay băng
VII. TAI BIẾN VÀ XỬ TRÍ
1. Tai biến: Cắt vào vùng tổ chức lành gây chảy máu.
2. Xử trí:
- Cầm máu bằng cách ấn giữ gạc vào chỗ chảy máu trong 3-5 phút.
- Báo bác sĩ để có hướng xử trí phù hợp
Ghi chú:
- Trong trường hợp loét sâu và gây viêm xương cần cắt bỏ phần xương nhô thì sẽ do bác sĩ thực hiện.
- Cần cân nhắc khi dùng oxy già để rửa vết loét (chỉ sử dụng khi thực sự cần thiết).
- Đối với chỉ định cắt lọc chỉ thực hiện khi thực sự cần thiết.
- Không cắt lọc với những vết thương sạch/có nguy cơ nhiễm khuẩn mô tế bào.
- Nếu vết loét ở vùng cùng cụt khi người bệnh đại, tiểu tiện cần vệ sinh cẩn thận, tránh để nước tiểu và phân dính vào. Nếu dính phải thay băng ngay.
- Luôn giữ cho người bệnh được sạch sẽ và khô ráo.
- Thay đổi tư thế cho người bệnh 2 giờ/1lần, tránh tỳ đè vào vết loét.
TÀI LIỆU THAM KHẢO
1. “Dự phòng, chăm sóc và điều trị mảng mục”. Hướng dẫn quy trình chăm sóc người bệnh, tập II, trang 36 - 38. NXB Y học 2004.
2. “Prevention of pressure ulcers”. Stroke Northumbria: Stroke care guide- Professional version, p 75-79. May 2003.
3. Jane Bridel - Nixon (1009). “Pressure sores”. Nursing Managment of Chronic Wounds - Second Edition, p 153-172. 1998
4. Mills, Elizabeth Jacqueline (2004). “ Skin Care: Pressure Ulcers”. Nursing Procedures, 4th Edition, p 666 - 673.
THEO DÕI SpO2 LIÊN TỤC TẠI GIƯỜNG
I. ĐẠI CƯƠNG
- SpO2 là tỉ lệ (%) mức bão hòa oxy gắn vào hemoglobin (Hb) máu động mạch ngoại vi (saturation of peripherical oxygen).
- Theo dõi SpO2 liên tục tại giường là một kỹ thuật không xâm lấn, đơn giản có độ chính xác cao nhằm phát hiện sớm tình trạng thiếu oxy máu của người bệnh, giúp cho công tác điều trị được nhanh chóng, kịp thời, hiệu quả đồng thời có thể giảm thiểu số lần chọc khí máu động mạch.
II. CHỈ ĐỊNH
Theo dõi SpO2 được tiến hành trong các trường hợp:
- Tất cả các cuộc mổ
- Người bệnh nặng cần hồi sức, đột quỵ não, nhược cơ, tổn thương (ép, viêm và chấn thương) tủy cổ có liệt cơ hô hấp, Guillain Barré….
- Người có bệnh phổi, suy hô hấp, suy tim, cấp cứu ngừng tuần hoàn, rối loạn nhịp tim, sốc, trụy mạch, tụt huyết áp…
- Trẻ sơ sinh đẻ non, trẻ suy hô hấp.
III. CHỐNG CHỈ ĐỊNH
Không có chống chỉ định
IV. CHUẨN BỊ
2. Người thực hiện: Một điều dưỡng viên
2. Phương tiện, dụng cụ, thuốc
- 01 máy theo dõi (monitoring) có gắn thiết bị đầu đo SpO2
- Bút xanh, đỏ, thước kẻ
- Huyết áp kế
- Ống nghe
3. Người bệnh
- Điều dưỡng thăm hỏi người bệnh, giới thiệu tên, chức danh của mình.
- Thông báo, giải thích cho người bệnh hoặc người nhà người bệnh những điều cần thiết.
- Kiểm tra mạch, nhiệt độ, huyết áp.
- Vệ sinh sạch sẽ rồi lau khô vị trí định lắp bộ phận nhận cảm (nếu cần thiết).

4. Hồ sơ bệnh án: có kèm theo phiếu theo dõi và chăm sóc người bệnh.
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ
2. Kiểm tra người bệnh: đối chiếu với hồ sơ bệnh án
3. Thực hiện kỹ thuật
3.1. Rửa tay, đội mũ, đeo khẩu trang.
3.2. Kiểm tra lại dụng cụ và mang đến bên giường người bệnh.
3.3. Đặt máy theo dõi (monitoring) vào vị trí thuận lợi, dễ nhìn, chắc chắn.
3.4. Để người bệnh ở tư thế thích hợp, an toàn.
3.5. Giải thích, động viên người bệnh phối hợp khi tiến hành kỹ thuật.
3.6. Kẹp hoặc dán bộ phận nhận cảm (sensor) ở đầu ngón tay, ngón chân, dái tai hoặc bất cứ tổ chức nào được tưới máu mà có thể gắn được.
3.7. Thông báo kết quả cho người bệnh hoặc người nhà người bệnh biết.
3.8. Dặn người bệnh hoặc gia đình những điều cần thiết.
3.9. Rửa tay, ghi phiếu theo dõi và chăm sóc người bệnh.
VI. THEO DÕI
Theo dõi liên tục chỉ số SpO2 được thay đổi và hiện liên tục trên màn hình theo dõi (monitoring). Tùy từng trường hợp cụ thể để báo bác sỹ có quyết định xử trí kịp thời và hiệu quả. (SpO2 ở người bình thường dao động từ 92 - 98%).
VII. TAI BIẾN VÀ XỬ TRÍ
Cần kiểm tra máy và bộ phận cảm nhận kẹp hoặc dán thường xuyên đề phòng bộ phận này bị tuột hoặc lỏng hoặc dây cáp bị đứt dẫn đến chỉ số sai và cần phối hợp với thăm khám tình trạng lâm sàng của người bệnh để xử trí kịp thời.
Lưu ý: Hạn chế của đo SpO2:
- Bão hòa oxy máu quá thấp sẽ không phát hiện được bằng SpO2.
- SpO2 phản ánh bão hòa oxy máu chậm hơn SaO2.
- Tụt huyết áp hoặc co mạch làm giảm dòng máu và độ nảy ở tiểu động mạch nên giá trị SpO2 không còn chính xác.
- Hạ nhiệt độ, cử động, tiêm chất màu vào mạch máu, sắc tố da, sơn màu móng tay, … làm giá trị SpO2 không chính xác.
- Trong ngộ độc CO: theo dõi SpO2 không chính xác, cần làm khí máu động mạch để đo SaO2 và COHb.
TÀI LIỆU THAM KHẢO
1. Robert E.St.John. “Airway and Ventilatory Management”. AACN Essentials of critical Care Nursing, p116-117. Published July 29th 2005 by McGraw- Hill Medical Publishing.
2. Mills, Elizabeth Jacqueline (2004). “ Respiratory Care: Monitoring”. Nursing Procedures, 4th Edition, p 413-426.
3. Holmes S, and SJ Peffers (2009). PCRS-UK Opinion Sheet No. 28: Pulse Oximetry in Primary Care.www.pcrs-uk.org.
4. Valdez-Lowe (2009).Pulse Oximetry in Adults AJN 109(6): 52-59
VỆ SINH RĂNG MIỆNG NGƯỜI BỆNH THẦN KINH TẠI GIƯỜNG
I. ĐẠI CƯƠNG
Khi bị bệnh sức đề kháng của cơ thể giảm, việc vệ sinh răng miệng cho người bệnh nhằm mục đích:
- Giữ cho răng miệng luôn sạch sẽ đề phòng nhiễm khuẩn răng miệng
- Tránh nhiễm khuẩn khi có tổn thương ở miệng
- Giúp người bệnh thoải mái, dễ chịu
II. CHỈ ĐỊNH
- Người bệnh tỉnh táo nhưng không tự làm được.
- Người bệnh nặng, hôn mê, sốt cao, tổn thương ở miệng như gãy xương hàm, vết thương ở miệng.
III. CHỐNG CHỈ ĐỊNH
Không có chống chỉ định tuyệt đối
IV. CHUẨN BỊ
1. Người thực hiện: Một điều dưỡng viên
2. Phương tiện, dụng cụ, thuốc
2.1. Dụng cụ vô khuẩn
- Gói chăm sóc (1 khay hạt đậu, 1 bát kền, gạc củ ấu, gạc miếng, kẹp Kose, kẹp phẫu tích).
- Gạc, bông cầu, canun mayo hoặc đè lưỡi (nếu cần).
2.2. Dụng cụ khác
- Khay chữ nhật, kem đánh răng, bàn chải đánh răng (loại dùng cho trẻ em)
- Cốc sạch 02 chiếc
- Ống thông hút, máy hút, găng tay sạch
- Khăn bông nhỏ, tấm nilon nhỏ
- Túi nilon đựng gạc bẩn
2.3. Thuốc và các dung dịch
- Dung dịch Natriclorua 0,9%
- Dung dịch để súc miệng hoặc bơm rửa (có thể dùng có thể dùng Natriclorua 0,9%)
- Glycerin (nếu cần)
3. Chuẩn bị người bệnh
- Điều dưỡng: tiếp xúc, thăm hỏi người bệnh, giới thiệu tên, chức danh của mình.
- Thông báo, giải thích cho người bệnh hoặc người nhà biết về kỹ thuật sắp làm
4. Hồ sơ bệnh án: có kèm theo phiếu theo dõi và chăm sóc người bệnh
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ
2. Kiểm tra người bệnh: đối chiếu với hồ sơ bệnh án
Nhận định người bệnh:
- Nếu người bệnh có răng giả nên tháo ra và vệ sinh hàm giả riêng.
- Nếu môi khô nứt nẻ, lưỡi trắng thì bôi glycerin 15 phút trước khi chăm sóc.
3. Thực hiện kỹ thuật
3.1. Điều dưỡng rửa tay, đội mũ, đeo khẩu trang
3.2. Mang dụng cụ đến bên giường người bệnh
3.3. Đặt người bệnh nằm, mặt nghiêng về một bên (quay về phía Điều dưỡng).
Choàng nilon và khăn qua cổ người bệnh.
3.4. Điều dưỡng sát khuẩn tay, mở gói dụng cụ, rót nước muối ra bát kền. Đặt khay quả đậu dưới má người bệnh, đi găng, bôi glycerin nếu lưỡi trắng và môi khô nứt, tháo răng giả (nếu có).
3.5. Lấy kem đánh răng ra bàn chải, làm ướt bàn chải. Mở miệng người bệnh.
3.6. Tiến hành đánh răng cho người bệnh theo thứ tự: mặt ngoài → mặt trong → mặt nhai (chải hàm trên trước, hàm dưới sau), mỗi vị trí chải từ 6 đến 10 lần
3.7. Dùng kẹp cặp gạc củ ấu thấm và lau hết bọt kem đánh răng. Sau đó, cặp gạc củ ấu nhúng nước muối sinh lý rửa hàm răng nhiều lần theo thứ tự như trên (bước 3.6) cho đến khi sạch.
3.8. Rửa sạch lưỡi người bệnh, vòm họng, 2 góc hàm phía trong má lợi, môi.
Cho người bệnh súc miệng (nếu người bệnh tỉnh), dùng máy hút sạch (nếu người bệnh hôn mê).
3.9. Lau khô miệng bằng gạc, bôi glycerin vào lưỡi, lợi, môi (nếu cần)
3.10. Bỏ khay hạt đậu, tháo bỏ khăn, tấm nilon trước ngực người bệnh
3.11. Đặt người bệnh về tư thế thoải mái.
3.12. Thu dọn dụng cụ.
3.13. Ghi phiếu chăm sóc và theo dõi: ngày giờ chăm sóc, tình trạng răng miệng của người bệnh, các dung dịch đã dùng, tên điều dưỡng chăm sóc.
VI. THEO DÕI
Theo dõi sắc mặt, diễn biến của người bệnh trong và sau khi tiến hành kỹ thuật
VII. TAI BIẾN VÀ XỬ TRÍ
1. Xây xước, chảy máu niêm mạc miệng: do kỹ thuật thô bạo
Xử trí: Điều chỉnh lại kỹ thuật. Dùng bông, gạc khô cầm máu cho người bệnh
2. Người bệnh bị sặc: do gạc dùng để vệ sinh răng miệng thấm nhiều dung dịch nước muối sinh lý hoặc bơm rửa nhiều nhưng hút không hết.
Xử trí:
- Dùng máy hút để hút sạch dịch. Cho người bệnh nằm đầu cao 30 - 45 độ
- Theo dõi SpO2 và toàn trạng của người bệnh để có hướng xử trí phù hợp, kịp thời
Lưu ý: Để chải răng đúng kỹ thuật cần:
- Luôn giữ lông bàn chải tiếp xúc với mặt răng.
- Khi chải mặt ngoài: để nghiêng bàn chải một góc 30 - 45 độ so với mặt ngoài của răng, ép nhẹ lông bàn chải một phần lên nướu, một phần lên cổ răng sao cho lông bàn chải chui vào rãnh nướu và kẽ răng. Sau đó làm động tác rung nhẹ tại chỗ, để lông bàn chải vừa xoa nắn nướu vừa làm sạch mảng bám, lấy sạch thức ăn giắt ở cổ răng và kẽ răng.
TÀI LIỆU THAM KHẢO
1. Kỹ thuật chăm sóc răng miệng đặc biệt. Hướng dẫn quy trình chăm sóc người bệnh, tập II, trang 53 - 55. NXB Y học 2004.
2. “Mount care”. Stroke Northumbria: Stroke care guide-Professional version, p 64-74. May 2003.
3. “Basic Personal Care Skills: Mount Care - Resident Who is Unconscious”. Long - Term Care Companion: Skills for the Certified Nursing Assistant. First Edition, p 217 - 220. 1995.
4. “Basic physiological Needs”. Fundamentals of nursing: concepts, process, and practice, p 844 - 845. Jul 1, 1999.
XOA BÓP PHÒNG CHỐNG LOÉT TRONG CÁC BỆNH THẦN KINH (1 NGÀY)
I. ĐẠI CƯƠNG
- Phòng chống loét là công việc quan trọng nhất trong chăm sóc người bệnh.
- Loét có thể được hình thành rất nhanh trong vòng 2 - 4 giờ đầu ở những vùng bị tì đè liên tục.
- Hoại tử da và dưới da do da bị chèn ép trong thời gian dài dẫn đến da không được nuôi dưỡng dẫn đến loét. Nếu để lâu dẫn đến nhiễm khuẩn, tổn thương sâu.
II. CHỈ ĐỊNH
1.Người bệnh hôn mê, tai biến mạch máu não, liệt tứ chi.
2. Chấn thương sọ não, sau phẫu thuật thần kinh.
3. Liệt hai chân do tổn thương tủy sống (viêm tủy, ép tủy, chấn thương gây đứt ngang tủy…).
III. CHỐNG CHỈ ĐỊNH
Không có chống chỉ định
IV. CHUẨN BỊ
1. Người thực hiện: Một điều dưỡng viên
2. Phương tiện, dụng cụ, thuốc
- 02 chậu nước ấm 37o – 40oC
- Xà phòng tắm hoặc dung dịch tắm Povidine 4%, Sanyrène, găng tay
- Khăn bông to 01 chiếc, khăn bông nhỏ 02 chiếc
- Khăn đắp để phủ lên cơ thể người bệnh tránh lạnh và đảm bảo sự kín đáo cho người bệnh trong khi lau rửa
- Tấm lót loại to bản (lót dưới mông người bệnh), tấm nilon to
- Ga trải giường, gối kê
- Đệm nước hoặc đệm hơi, bình phong
3. Người bệnh
- Điều dưỡng: thăm hỏi người bệnh, giới thiệu tên, chức danh của mình.
- Thông báo, giải thích cho người bệnh hoặc người nhà biết về kỹ thuật.
4. Hồ sơ bệnh án: có kèm theo phiếu theo dõi và chăm sóc người bệnh
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ
2. Kiểm tra người bệnh: đối chiếu với hồ sơ bệnh án
3. Thực hiện kỹ thuật
3.1. Điều dưỡng rửa tay, đội mũ, đeo khẩu trang
3.2. Mang dụng cụ đến bên giường người bệnh
3.3. Tắt quạt, đóng cửa, che bình phong
3.4. Pha loãng xà phòng hoặc dung dịch Povidine với nước ấm theo chỉ dẫn
3.5. Đi găng, trải nilon, đặt người bệnh ở tư thế thích hợp, phủ khăn đắp cho người bệnh.
3.6. Bộc lộ vùng cần xoa bóp để phòng loét (vùng mông, xương cùng, cột sống, đầu gối, mắt cá, gót chân, khuỷu tay, bả vai)
Lau rửa sạch theo thứ tự: Nước → xà phòng (hoặc dung dịch Povidine) đã pha loãng → nước sạch → lau khô → tháo bỏ găng.
3.7. Xoa bóp nhẹ nhàng những vùng dễ bị loét với Sanyrène để kích thích tuần hoàn.
3.8. Đặt tấm lót dưới mông người bệnh.
3.9. Thay ga trải giường và quần áo cho người bệnh (nếu cần), giữ ga giường luôn khô, sạch và phẳng, tránh làm cộm lưng người bệnh.
3.10. Giúp người bệnh trở lại tư thế thoải mái, lót gối ở vai nếu người bệnh nằm nghiêng, đắp chăn cho người bệnh.
3.11. Thu dọn dụng cụ, rửa tay.
3.12. Ghi phiếu theo dõi và chăm sóc người bệnh:
- Ngày, giờ thực hiện, tình trạng da người bệnh, tên điều dưỡng thực hiện
VI. THEO DÕI
Luôn kiểm tra và theo dõi vùng bị đè ép sau mỗi lần lăn trở và sau mỗi ngày để phát hiện sớm các dấu hiệu cảnh báo loét.
Khi người bệnh đã có vết loét thì phải tiến hành chăm sóc vết loét sớm.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Tai biến: Tổn thương da do xoa bóp mạnh, không đúng kỹ thuật.
2. Xử trí
Điều chỉnh lại thao tác kỹ thuật của điều dưỡng, tránh xoa bóp vào những vùng da đã bị tổn thương.
Lưu ý:
1. Để làm giảm hoặc loại bỏ lực đè ép, kích thích tuần hoàn
- Xoa bóp đúng kỹ thuật và thay đổi tư thế thường xuyên (2 giờ/lần) là biện pháp cơ bản nhất để phòng tránh loét, loại bỏ trọng lực giúp tái lập tuần hoàn cho các mô phục hồi tốt hơn.
- Người bệnh nên được đặt nằm cả ở 4 tư thế (nghiêng 2 phía, sấp, ngửa), trừ khi có chống chỉ định.
- Cho người bệnh nằm đệm nước hoặc đệm hơi ngay từ những giờ đầu có thể.
- Tập vận động chủ động và thụ động 2-3 lần/ngày cho người bệnh (nếu tình trạng bệnh cho phép) để tăng cường lực cơ, da và mạch máu.
2. Chăm sóc và vệ sinh da
- Thường xuyên vệ sinh da cẩn thận để giữ da luôn khô và sạch.
- Nên vệ sinh da bằng xà phòng trung tính và lau khô bằng khăn mềm:
+ Với trường hợp da luôn ẩm sau khi lau khô bằng khăn mềm ta xoa bột tal hoặc phấn rôm.
+ Trường hợp da khô: sau khi lau khô nên dùng kem dưỡng da để duy trì độ ẩm cần thiết cho da (sử dụng loại kem dưỡng không gây kích ứng da người bệnh).
3. Dinh dưỡng đúng và đủ:cũng rất quan trọng giúp phòng ngừa loét hiệu quả.
TÀI LIỆU THAM KHẢO
1. “Dự phòng, chăm sóc và điều trị mảng mục”. Hướng dẫn quy trình chăm sóc người bệnh, tập II, trang 36 - 38. NXB Y học 2004.
2. Prevention of pressure ulcers. Stroke Northumbria: Stroke care guide- Professional version, p 76 - 80. May 2003.
3. “Basic Personal Care Skills: giving a back rub”. Long - Term Care Companion: Skills for the Certified Nursing Assistan. First Edition, p 169-172. 1995.
4. Mills, Elizabeth Jacqueline: Skin Care. Nursing Procedures, 4th Edition, p 666 - 673. Copyright ©2004 Lippincott Williams & Wilkins